Leikkauskelpoisuus – kuinka yleislääkäri voi tätä parantaa?
Potilaan leikkauskelpoisuuteen voidaan vaikuttaa ohjaamalla hänet kuntoa kohentavaan harjoitteluun, päihteistä vieroittautumiseen, ravitsemustilan ja perussairauksien hoitotasapainon optimointiin.
Tarpeelliset tutkimukset, konsultaatiot ja hoitointerventiot pitää tehdä ennen kiireetöntä leikkausta ja kiireellisissäkin leikkauksissa mahdollisuuksien mukaan.
Samalla kun leikkauskelpoisuus paranee ja leikkausriskit pienenevät, nämä toimet kohentavat potilaan elämänlaatua ja toimintakykyä myös yleisesti.

Leikkauskelpoisuudella tarkoitetaan yksilöllistä leikkaus- ja anestesiariskinarviota, johon vaikuttavat potilaan suorituskyky, perussairaudet ja niiden tasapaino sekä suunniteltu leikkaus.
Perinteisesti leikkaus- ja anestesiariskin arviointiin on käytetty American Society of Anesthesiologists -yhdistyksen alun perin tilastointiin luomaa ASA-luokitusta (1,2). Luokitus kuvaa potilaan yleistä terveydentilaa, perussairauksia ja näiden vaikeusastetta. Se korreloi vahvasti leikkaushoidon lopputulemaan, kuolleisuuteen ja sairastavuuteen sekä yksinään että yhdistettynä muihin vaikuttaviin tekijöihin (3). ASA-luokitus, ks. taulukko 1 (1). Itse toimenpiteeseen liittyviä ennustekijöitä ASA-luokitus ei huomioi. Iäkkäillä kliininen gerastenia-asteikko (Clinical Frailty Scale) ennustaa myös varsin hyvin leikkauksen jälkeistä toipumista ja sen komplisoitumista (4,5).
Leikkausriskiin vaikuttavat myös leikkauksen kiireellisyys, kajoavuus, tyyppi ja toimenpiteen kesto sekä odotettavissa oleva leikkausvuoto ja tähän liittyen huomattavat nesteensiirrot (6). Karkeasti toimenpiteet jaetaan suuren, kohtalaisen ja pienen riskin toimenpiteisiin. Uusia, suunnitellun leikkauksen huomioivia riskinarviointimenetelmiä on kehitetty useita, mutta mikään näistä ei ole osoittautunut merkittävästi ASA-luokitusta paremmaksi.
Kun leikkauskelpoisuutta arvioidaan pitkälti ennustekijöiden kautta, on pohdittava, millainen riski juuri kyseisen potilaan kohdalla voidaan hyväksyä. Henkeä pelastavassa leikkauksessa sallitaan suurempia riskejä kuin pelkkään elämänlaadun parantamiseen tähtäävässä toimenpiteessä.
Yleislääkärin rooli
Potilaan ensimmäinen kontakti terveydenhuoltoon mahdollisesti leikkaushoitoa vaativan vaivan kanssa on usein yleislääkäri. Tästä ensimmäisestä kontaktista kuluu tyypillisesti useita viikkoja tai kuukausia ennen kuin potilas päätyy leikkaukseen. Kun vastaanotolla lääkäri toteaa mahdollisesti leikkausta vaativan vaivan, on hyvä pysähtyä hetkeksi pohtimaan potilaan fyysistä suorituskykyä, muuta terveydentilaa ja elämäntapoja, joilla on suoraan vaikutusta potilaan leikkauskelpoisuuteen. Nuori, normaalipainoinen, raitis ja liikunnallinen potilas on todennäköisesti varsin terve, mutta iän karttuessa perussairauksien todennäköisyys kasvaa.
Sydän- ja verisuonisairaudet, keuhkosairaudet sekä diabetes vastaavat tavallisimmista leikkauksenaikaisista ja -jälkeisistä komplikaatioista. Mitä paremmassa hoitotasapainossa perussairaudet ovat, sitä vähemmän ne vaikuttavat leikkausriskiin.
Potilaan odotukset leikkauksen suhteen on hyvä käydä läpi vastaanotolla ja mahdollisuuksien mukaan informoida potilasta tulevasta toimenpiteestä. Oikea informaatio vähentää potilaan ahdistusta ja auttaa sopeutumaan leikkauksenjälkeiseen elämään.
Sydän- ja verisuonisairaudet
Vahvojen ennustekijöiden tunnistaminen vastaanottokäynnillä on ensisijaista. Epästabiilit sepelvaltimo-oireet, vaikea, oireinen läppävika tai oireinen sydämen vajaatoiminta samoin kuin merkittävät rytmi- ja johtumishäiriöt vaativat pikaista selvittelyä ilman tulossa olevaa leikkaustakin ja indisoivat lähetteen erikoissairaanhoidon poliklinikalle (6).
Stabiilia sepelvaltimotautia sairastavan potilaan tilaa arvioidaan oireiden ja suorituskyvyn perusteella. Suorituskyvyn mittaamiseen on useampiakin yksinkertaisia ja helppoja mittareita, kuten Metabolic Equivalent of Task -luokitus (MET) (7), 6 minuutin kävelykoe (8) tai yksinkertainen porraskävely (9). Kohonneeseen sydän- ja keuhkokomplikaation riskiin viittaa suorituskyky alle 4 MET, 6 minuutin kävelytestin tulos alle 400 m (< 3 MET) tai alle 2 porrasvälin nouseminen.
Rasitukseen liittyvät rintakivut potilaalla, jolla ei ole sepelvaltimotautidiagnoosia, ovat lisäselvittelyjen aihe aina ennen kiireetöntä leikkausta.
Hengityselinten sairaudet
Hengenahdistusoire potilaalla, jolla ei ole diagnosoitua keuhkosairautta, on aihe spirometrialle (10,11).
Huonossa hoitotasapainossa oleva astma väistämättä siirtää kiireetöntä leikkausta. Asianmukainen astman hoito vähentää endotrakeaaliseen intubaatioon liittyvää inflammaatiota ja bronkuskonstriktiota. Inhaloitavat kortikosteroidit eivät lisää leikkauskomplikaatioita tai huononna haavan paranemista, myös systeemisiä kortikosteroideja voidaan käyttää turvallisesti leikkaukseen tulevilla potilailla (10).
Keuhkoahtaumatautia sairastavan potilaan leikkausriskiä lisää vaikea taudinkuva. Erityisen suuri riski on potilailla, jotka tupakoivat edelleen. Huomattavan suurella osalla keuhkoahtaumatautia sairastavista potilaista tauti on diagnosoimaton. Keuhkoahtaumatautipotilaan preoperatiivinen optimointi koostuu viidestä osa-alueesta: tupakoinnin lopettamisesta, keuhkokuntoutuksesta, mikäli tarpeen rokotteista (pneumokokki ja influenssa, korona), yksilöllisestä itsehoito-ohjelmasta (sisältäen fyysisen kunnon kohentamiseen liittyviä harjoitteita sekä ravitsemusohjeita) sekä mahdollisten liitännäissairauksien tunnistamisesta ja hoidosta (11,12).
Hengityselinsairauksiin liittyvät tutkimukset ja hoito voidaan toteuttaa perusterveydenhuollossa, tarvittaessa erikoislääkäriä voi konsultoida.
Diabetes
Tyypin 2 diabetes yleistyy ja sitä myöten myös leikkaukseen päätyvien diabeetikoiden määrä. Sairauteen liittyy huonontunut haavan paraneminen sekä kohonnut riski hengityskomplikaatioihin ja sydäntapahtumiin (13,14,15).
Kroonisen hyperglykemian yhteys leikkauskomplikaatioihin ei ole yhtä selvä kuin akuutin, intraoperatiivisen hyperglykemian. Kuitenkin esimerkiksi proteesikirurgiassa HbA1c-arvo yli 8–9 % (> 68–74 mmol/l) assosioituu infektiokomplikaatioihin (15). Huono verensokeritasapaino voi johtaa kiireettömän leikkauksen siirtämisen optimaalisempaan ajankohtaan ja potilas palaa takaisin yleislääkärin vastaanotolle diabeteksen tasapainottamista varten.
Elämäntavat
Ylipaino tai lihavuus itsessään on vain vähäinen ennustekijä leikkauksen kannalta silloin, kun painoindeksi (BMI) on alle 40 kg/m2. Merkittävien ongelmien todennäköisyys kasvaa, kun BMI ylittää 50 kg/m2. Lihavuuden liitännäissairaudet lisäävät leikkausriskiä edelleen (16,17).
Aliravitsemus lisää leikkaukseen liittyvää sairastavuutta, kuolleisuutta että sairaalassaoloaikaa (18,19). Tämä on tavallista syöpäpotilailla, vatsan alueen leikkaukseen tulevilla potilailla sekä vanhuksilla. Erityisessä riskissä ovat potilaat, joiden kehonkoostumusmittaus viittaa huonoon ravitsemustilaan (niukka lihasmassa ja rasvaprosentti) (20). NRS2002-seula on hyvä ja yksinkertainen seulontamenetelmä, joka sopii käytettäväksi myös perusterveydenhuollossa. Aliravitsemuksen taustalla voi olla paitsi syöpäsairaus tai muu leikattava sairaus, myös niukka ravinnonsaanti johtuen gerasteniasta tai sosiaalisista tekijöistä. Jos ilmeistä syytä potilaan matalaan painoindeksiin tai laihtumiseen ei löydy, potilaan elämän kokonaistilanteen selvitys voi olla tarpeen. Ensisijaista on huolehtia siitä, että potilas jatkossa saa riittävästi monipuolista ravitsemusta. Erilaisia energia- ja proteiinilisiä voidaan käyttää, jos ruokahalu on huono.
Tupakointi lisää sekä leikkauksenaikaisten että -jälkeisten komplikaatioiden todennäköisyyttä annosriippuvaisesti (21), samoin tekee päihteiden (alkoholi, huumausaineet) käyttö. Päihteiden käyttäjän kivunhoito voi olla ongelmallista ja sairaalaan joutumisen aiheuttama äkillinen abstinenssi aiheuttaa sekä vieroitusoireita että hoitomyöntyvyyden ongelmia, mikä edelleen voi vaarantaa leikkaustuloksen (22,23).
Leikkaukseen tulevat potilaat ovat vastaanottavaisia terveydenhuollon henkilökunnan suosittelemille elämäntapamuutoksille. Tällöin kannattaa ottaa puheeksi niin ylipaino, vähäinen liikunta ja uni, kuin myös alkoholi, tupakointi ja huumausaineet. Nämä ovat niitä ennustekijöitä, joihin potilas voi itse vaikuttaa. Paitsi että leikkaukseen liittyvät riskit pienevät, laihduttamisella, lihasvoimaa vahvistavan ja aerobista kuntoa kohentavan liikunnan lisäämisellä (24) ja tupakoinnin ja päihteiden käytön lopettamisella on suuri merkitys potilaan loppuelämän kannalta.
Optimaalinen ajankohta lopettaa tupakointi on heti, tupakoinnista ei ole terveyshyötyä. Mitä pitempään potilas on tupakoimatta, sitä enemmän tupakoivan leikkaus- ja anestesiariskit pienenevät. Myös lyhyestä tupakointitauosta on tutkimusten valossa enemmän hyötyä kuin haittaa (21). Nikotiinikorvaushoidon vaikutuksesta leikkaustulokseen on tutkimustietoa niukasti. Nykytiedon valossa tupakoinnin lopettamisen ja nikotiinikorvaustuotteiden käytön edut näyttävät olevan suurempia kuin tupakoinnin jatkamiseen liittyvät haitat (25).
Päihteiden käyttäjä ohjataan tarvittaessa katkaisu- tai vieroitushoitoon.
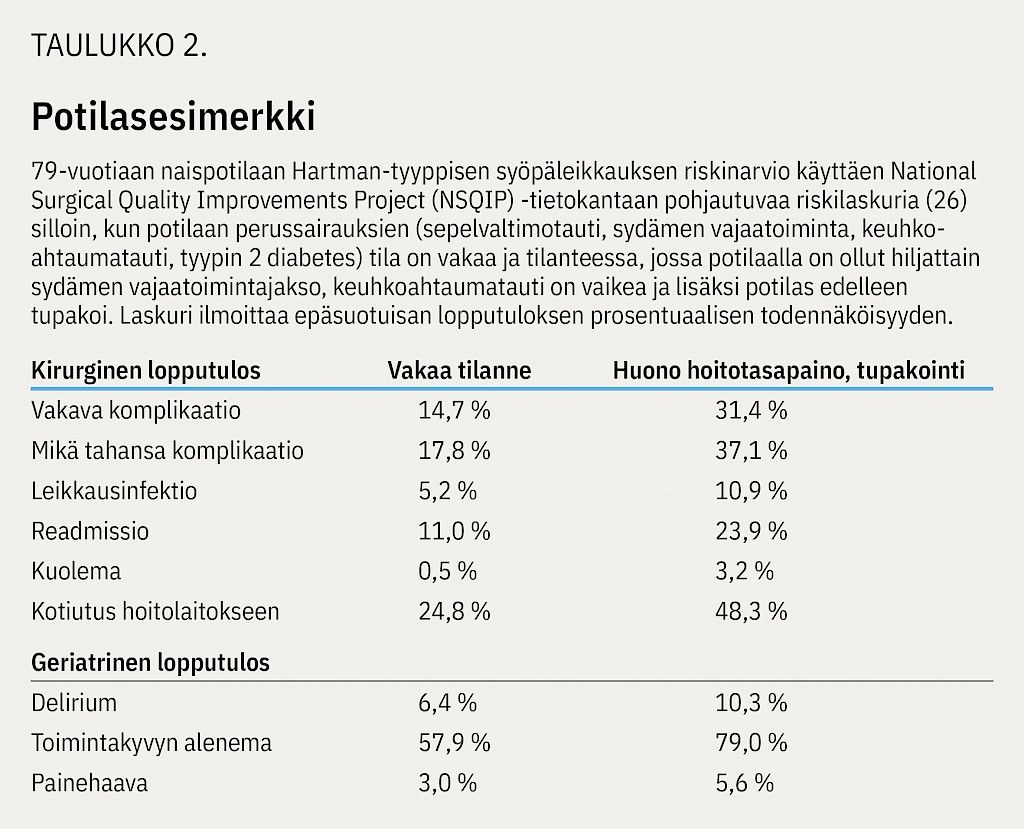
Potilasesimerkki
Suolistosyöpäleikkaukseen tulee 79-vuotias nainen, jolla perussairauksina sepelvaltimotauti, sydämen vajaatoiminta ja keuhkoahtaumatauti. Tupakoinut aikoinaan runsaasti, sittemmin lopettanut. Keuhkoahtaumatauti on varsin rauhallinen, ei pahenemisvaiheita vuosiin. Obesiteettia (pituus 157 cm, paino 79 kg), tähän liittyen metabolinen oireyhtymä ja tyypin II diabetes, joka insuliinihoitoinen. Diabeteksen hoitotasapaino nykyisellään hyvä. Potilas asuu omatoimisesti rivitalossa, jossa siivooja käy, muut kotityöt ja raha-asiat hoitaa itsenäisesti.
Reilu kuukausi sitten potilas hakeutui vastaanotolle väsymyksen ja suolen toiminnan muutosten vuoksi, tuolloin hemoglobiini oli 69 g/l ja ulosteen veri positiivinen. Jatkotutkimuksissa todettiin malignisuspekti tuumori paksusuolen alueella, ei etälevinneisyyttä. Suunnitteilla nyt laparoskooppinen osittainen paksusuolen poisto (Hartman-tyyppinen leikkaus).
Taulukossa 2 potilaan leikkausriskiä on arvioitu National Surgical Quality Improvements Project (NSQIP) -tietokantaan pohjautuvan riskilaskurin avulla (26).
Hypoteettisessa tilanteessa havaitaan, että oireileva sydämen vajaatoiminta ja keuhkoahtaumatauti yhdessä tupakoinnin kanssa nostavat sekä vakavan että minkä tahansa komplikaation riskin kaksinkertaiseksi. Kuolemanriski kuusinkertaistuu. Toimintakyky alenee molemmissa tilanteissa merkittävästi. Mikäli potilaalla olisi lisäksi merkittävä muistisairaus ja hän tarvitsisi päivittäisissä toimissaan apua, laskurin mukaan olisi syytä pohtia myös konservatiivista hoitolinjaa.
Potilasesimerkki on fiktiivinen.
Kustannustehokkuus
Rutiininomaisista seulontatutkimuksista ei ole hyötyä terveiden tai hyvässä hoitotasapainossa olevien potilaiden leikkauskelpoisuuden arvioinnissa ennen pienen riskin leikkauksia. Mahdolliset tutkimukset pitäisi määräytyä yksilöllisesti potilaan esitietojen, kliinisten löydösten ja suunnitellun toimenpiteen mukaan.
Lopuksi
Tavallisimpien leikkauskelpoisuuteen vaikuttavien tekijöiden, fyysisen suorituskyvyn, sydän- ja verisuonisairauksien, hengityselinsairauksien ja diabeteksen selvittely ja hoito samoin kuin elämäntapaneuvonta ovat perusterveydenhuollon rutiinia. Yleislääkäri voi tarpeen mukaan konsultoida erikoislääkärikollegoita pohtiessaan potilaan leikkauskelpoisuutta ja mahdollisia tutkimuksia ja hoitointerventiota sekä näiden kiireellisyyttä ennen suunniteltua leikkausta. Suuren leikkausriskin potilaiden kohdalla hoitoneuvottelu kirurgin, anestesiologin ja usein myös sisätautilääkärin kanssa voi olla tarpeen optimaalisen lopputuloksen, joka ei aina ole leikkaus, saavuttamiseksi.
Viimeisen 10 vuoden aikana leikkaustekniikat ovat useilla erikoisaloilla muuttuneet vähemmän kajoaviksi. Toimenpideradiologian ja -kardiologian sekä robottikirurgian kehittymisen ansiosta aiemmin suuret verisuonikirurgiset toimenpiteet, avosydänleikkaukset ja suuret laparotomiat ovat vaihtuneet mini-invasiivisiksi hybriditoimenpiteiksi, joissa harvoin esiintyy merkittäviä hemodynaamisia ongelmia tai suuria nesteensiirtoja vaativia vuotoja.
Potilaat toipuvat nopeasti leikkauksista ja yhä vaikeammin sairaita potilaita voidaan hoitaa turvallisesti. Tämän myötä leikkauspöydälle (ja yleislääkärin vastaanotolle) päätyy enenevässä määrin potilaita, jotka aiemmin olisi rajattu leikkaushoidon ulkopuolelle alentuneen leikkauskelpoisuuden takia. Leikkauskelpoisuus ei siis ole betoniin valettu käsite vaan muuttuu ajan saatossa.
Mari Pohjola: apurahat, luentopalkkiot, matkakulut (Suomen anestesiologiyhdistys), julkaisutoiminnan tekijänoikeuspalkkiot
- 1
- Aantaa R, Alahuhta S, Olkkola K, Reinikainen M, Ylihankala A. Anestesiariskiluokitus (ASA-luokitus). Finnanest 2016;49(1):23
- 2
- Horvath B, Kloesel B, Todd M ym, The evolution, current value and future of the American Society of Anesthesiologists physical status classification system. Anesthesiology 2021 135:904–919
- 3
- Hackett, NJ, De Oliveira GS, Jain UK, Kim, JYS. ASA class is a reliable predictor on medical complications and mortality following surgery. Int J Surg 2015 18:184–190.
- 4
- Niemeläinen S, Huhtala H, Andersen J ym. The Clinical Frailty Scale is a useful tool for predicting postoperative complivations following elective colon cancer surgery at the age of 80 years and above: A prospective, multicenter observational study. Colorectal Dis. 2021 23(7):1824–1836
- 5
- Sun C-Y, Huang C-C, Tsai Y-S ym. Clinical Frailty Scale in older patients undergoing curative surgery for urological malisnancies: A prospective observational study. Urology 2020;144:38–45
- 6
- Kristensen SD, Knuuti J, Saraste A ym. 2014 ESC/ESA guidelines on non-cardiac surgery: cardiovascular assessment and management. Eur Heart J 2014 35:2383–2431.
- 7
- Jette M, Sidney K, Blumchen G. Metabolic equivalents (METS) in exercise testing, exercise prescription, and evaluation of functional capacity. Clin Cardiol 1990;13(8):555–65
- 8
- Schulman MA, Cuthbertson BH, Wijeysundera DN ym. Using the 6-minute walk test to predict disability -free survival after major surgery. Br J Anaesth 2019;122(1):111–119
- 9
- Biccard BM. Relationship between the inability to climb two flights of stairs and outcome after major non-cardiac surgery: implications for the pre-operative assessment of functional capacity. Anaesthesia 2005;60(6):588–63
- 10
- Bayable SD, Melesse DY, Lema GF, Ahmed SA. Perioperative management of patients with asthma during elective surgery: A systematic review. Ann Med Surg (Lond). 2021;80:102874
- 11
- Gentry S, Gentry B. Chronic Obstructive Pulmonary Disease: Diagnosis and Management. Am FaM Physician. 2017;1:95(7):433–441
- 12
- Lee AHY, Snowden CP, Hopkinson NS, Pattison KTS. Pre-operative optimization for chronic obstructive pulmonary disease: a narrative review. Anaesthesia 2021;76:681–94
- 13
- Chuah LL, Papamargaritis D, Pillai D, Krishnamoorthy A, le Roux CW. Morbidity and mortality of diabetes with surgery. Nutr Hosp 2013;28 Suppl 2:47–52.
- 14
- Martin ET, Kaye KS, Knott C ym. Diabetes and risk of surgical site infection: A systematic review and meta-analysis. Infect Control Hosp Epidemiol 2016;37(1):88–99
- 15
- Akiboye F, Rayman G. Management of hyperglycemia and diabetes in orthopedic surgery. Cuu Diab Rep 2017;17(2):13
- 16
- Adams JP, Murphy PG. Obesity in anaesthesia and intensive care. Br J Anaesth 2000;85:91–108
- 17
- Kaye AD, Lingle BD, Brothers JC ym. The patient with obesity and super-super obesity: perioperative anesthetic considerations. Saudi J Anaesth 2022;16(3):332–338
- 18
- Abdelhamid YA, Chapman MJ, Deane AM. Peri-operative nutrition. Anaesthesia 2016;71(Suppl.1):9–18
- 19
- Wobith M, Weimann A. Oral nutritional supplements and enteral nutrition in patients with gastrointestinal surgery. Nutrients 2021;13(8):2655
- 20
- Itagaki t, Ebisawa S, Otagiri K ym. Body composition and mortality in patients undergoing endovascular treatment for peripheral artery disease. Heart Vessels 2021;36:1830–1840
- 21
- Carrick MA, Robson JM, Thomas C. Smoking and anaesthesia. BJA Educ 2019;19(1):1–6
- 22
- Lynch J, Appelboam R, McQuillan PJ. Survey of abuse and violence by patients and relatives towards intensive care stuff. Anaesthesia 2003;58(9):803–9
- 23
- Rundshagen Ingrid. Postoperative cognitive dysfuction. Dtsch Arztbl Int 2014;111(8):119–125
- 24
- Hoogeboom TJ, Dronkers JJ, Hulzebos EHJ, van Meeteren NLU. Merits of exercise therapy before and after major surgery. Cuu Opin Ansthesiol 2014;27(2): 161–166
- 25
- Kim Y, Chen T. Smoking and nicotine effects on surgery. Is nicotine replacement therapy (NRT) a safe option? Ann Surg 2021;273(4):p e139–e141
- 26
- Eisenstein S, Stringfield S, Holubar SD. Using the National Surgical Quality Improvements Project (NSQIP) to perform clinical research on colon and rectal surgery. Clin Colon Rectal Surg 2019;32(1):41–53
How general practitioner can improve eligibility for surgery?
Eligibility for surgery refers to the individual surgical and anesthesia risk assessment, which is influenced by the patient`s underlying diseases and their treatment balance, patient`s performance and lifestyle. Surgical risk is also influenced by the urgency, delay, type and estimated duration of the surgery.
Cardiovascular diseases, respiratory diseases and diabetes are responsible for the most common postoperative complications. A good treatment balance reduces the effect of these on the risk associated with the procedure. Necessary examinations, consultations and treatment interventions must be done before non-urgent surgery, and also in urgent surgeries, if possible.
The patient's lifestyle is also important. The risk associated with the procedure is increased by e.g. smoking, overweight, malnutrition and poor physical condition. The use of intoxicants also increases surgical complications in a dose-dependent manner. Losing weight, increasing physical activity, stopping smoking and using intoxicants also have a beneficial effect on the patient's quality of life in general.
Identification and treatment of the most common factors affecting the suitability for surgery, as well as lifestyle counseling, are routine in primary care. If necessary, in high surgical risk patients, treatment consultation between different specialties may be necessary to achieve an optimal outcome.
Mari Pohjola
M.D., Head of Department
Oulu Universtity Hospital, Center of Surgery and Anesthesia