Työkykyyn liittyvien käyntien luokittelussa vaihtelua
Lähtökohdat Työterveyshuollossa (TTH) työkykyyn liittyvä vastaanotto voidaan nähdä ehkäisevänä TTH:na, jolloin käynti kirjataan korvausluokkaan I (KL I), tai työterveyspainotteisena sairaanhoitona, jolloin käynti kirjataan luokkaan II (KL II). Luokittelu vaikuttaa työnantajalle maksettaviin Kela-korvauksiin, TTH-toiminnan tilastoihin ja myös potilaan pääsyyn vastaanotolle, jos työnantajalla ei ole sairaanhoitosopimusta. Ensisijaisesti korvataan ehkäisevää TTH:a.
Menetelmät Selvitimme sähköisellä kyselyllä TTH:ssa toimivien lääkärien (n = 289) näkemyksiä korvausluokituksista 13 kuvitteellisella työkykyyn liittyvällä potilastapauksella.
Tulokset Enemmistö tapauksista luokiteltiin KL I -luokkaan, mutta hajonta oli suurta. KL I ‑luokittelua perusteltiin työkyvyttömyyden uhalla, työkyvyn tuella tai työterveysyhteistyöllä. KL II ‑luokittelua perusteltiin työkykyyn vaikuttavan sairauden selvittelyllä tai sairauskuluvakuutuksen käytöllä.
Päätelmät Työkykyyn liittyvät käynnit mielletään pääsääntöisesti ehkäiseväksi TTH:ksi, mutta näkemykset vaihtelevat paljon etenkin työkykyä selvitettäessä. Ehkäisevän TTH:n ja sairaanhoidon luokittelun ohjeistusta tulisi selkeyttää, jotta TTH-toiminnan tasalaatuisuus vahvistuisi.

Työterveyshuollosta (TTH) käydään aktiivista keskustelua eri asiayhteyksissä. Erityisesti sairaanhoidon rooli osana terveydenhuollon palvelujärjestelmää puhuttaa (1,2). Työnantajan on järjestettävä työntekijöilleen TTH. Työterveyshuoltolain 12 § mukaista toimintaa kutsutaan ehkäiseväksi TTH:ksi, jonka yhtenä tarkoituksena on edistää työntekijöiden työkykyä (3,4,5). TTH:n tehtävänä on myös koordinoida työkykyasioita terveydenhuollossa (6,7,8).
Ehkäisevän TTH:n lisäksi työnantaja voi järjestää työntekijöilleen sairaanhoitoa ja muuta terveydenhoitoa (5,9). Työterveyspainotteisen sairaanhoidon keskeinen tavoite on työkyvyn tukeminen (10,11,12). Työkyvyn selvitys, arviointi, tuki ja seuranta on nähty sekä ehkäisevänä TTH:na että sairaanhoitona (3,10,11,13,14).
Kela korvaa työnantajalle ensisijaisesti ehkäisevään TTH:oon kuuluvia kustannuksia (korvausluokka I, KL I). Sairaanhoidon kustannuksia korvataan (korvausluokka II, KL II), jos korvauskatto ei ylity ehkäisevällä toiminnalla (15). Jokaiselle käynnille kirjataan korvausluokka. Työkykyyn liittyvät KL I ‑käynnit ilmoitetaan Kelan korvaushakemuksessa joko muina terveystarkastuksena tai neuvonta- ja ohjauskäynteinä (16).
Tutkimuksen tavoitteena oli selvittää, miten TTH:ssa toimivat lääkärit kirjaavat työkykykäyntejä korvausluokkiin, mikä on kriittistä luokittelulle sekä lääkärin taustatekijöiden yhteyksiä luokitteluun. Lisäksi selvitettiin tarkemman luokitteluohjeistuksen tarvetta.
Aineisto ja menetelmät
Tutkimus oli osa Kelan rahoittamaa Työterveyshuollon korvausuudistuksen vaikutukset ‑tutkimushanketta.
Luokittelukäytäntöjä selvitettiin sähköisellä LimeSurvey-kyselyllä. Seitsemän TTH:n palveluntuottajaa lähetti kyselylinkin lääkäreilleen (n ≈ 1 250) ja Suomen Työterveyslääkäriyhdistys ry (STLY) jäsenistölleen (n ≈ 1 500) kesällä 2022. Vastaukset ohjautuivat tutkimusryhmälle anonyymeinä.
Palveluntuottajien kyselyihin vastasi 202 (≈ 16 %) ja STLY:n 105 (≈ 7 %) eli yhteensä 307 lääkäriä. Aineistosta suljettiin pois ne, jotka eivät hoitaneet TTH:n potilaita (n = 3), ja vastaamisen taustatietojen jälkeen lopettaneet (n = 15). Aineisto koostui siis 289 lääkärin vastauksista.
Kyselyssä oli 13 kuvitteellista mutta tyypillistä työkykyyn liittyvää potilastapausta (liitetaulukko 1). Ne sijoittuivat tilanteeseen, jossa luokittelua tehdään vastuutyöterveyslääkärin eli potilaan työpaikan TTH:sta vastaavan lääkärin vastaanotolla. Vastaajaa pyydettiin arvioimaan, kirjaisiko hän tapauksen KL I vai KL II ‑käynniksi. Valintaa sai halutessaan perustella avovastauksella.
Tapauksiin rakennettiin eroja TTH-sopimusten, vastaanotolle päätymisen syiden sekä vastaanotolla tapahtuneiden toimien osalta. Osa tapauksista erosi edellisestä vain pienin muutoksin ja osa muodosti jatkumoita. Näin pyrittiin selvittämään, mikä prosessissa olisi kriittistä luokittelulle. Lisäksi kysyttiin, pitäisikö luokitteluun olla nykyistä tarkempi valtakunnallinen ohjeistus.
Taustatekijöinä kysyttiin vastaajan sukupuoli, ikä, TTH:oon liittyvä koulutus, TTH-kokemus vuosina, työnkuvan jakautuminen ehkäisevään TTH:oon ja sairaanhoitoon sekä työpaikka eli TTH-yksikön palveluntuottajatyyppi.
Avovastausten kirjaamisperusteluja luokiteltiin vastaajien spontaanisti käyttämien termien sekä asiayhteydestä ilmenevien näkemysten mukaisesti. Luokittelu oli aineistolähtöistä. Kaksi tutkimusryhmän jäsentä (KO, TR) luokitteli perustelut toisistaan riippumatta. Näkemyseroissa luokitteluperuste ratkaistiin yhdessä. Yksi avovastaus saattoi sisältää monta perustelua.
Todennäköisyyttä kirjata tapaus KL I ‑käynniksi vertailtiin alaryhmissä pareittaisina vertailuina (McNemarin testi, jossa nollahypoteesina oli KL I ‑kirjauksien todennäköisyyksien yhtäsuuruus kahdessa potilastapauksessa).
Taustatekijöiden yhteyttä luokitteluun analysoitiin määrittämällä summamuuttuja KL I ‑tapausten lukumäärälle (kaikkiin tapauksiin vastanneet, n = 270). Summaa selitettiin taustamuuttujilla käyttämällä lineaarisia regressiomalleja.
Tilastoanalyysit toteutettiin R 4.2.2 -ohjelmalla.
Tulokset
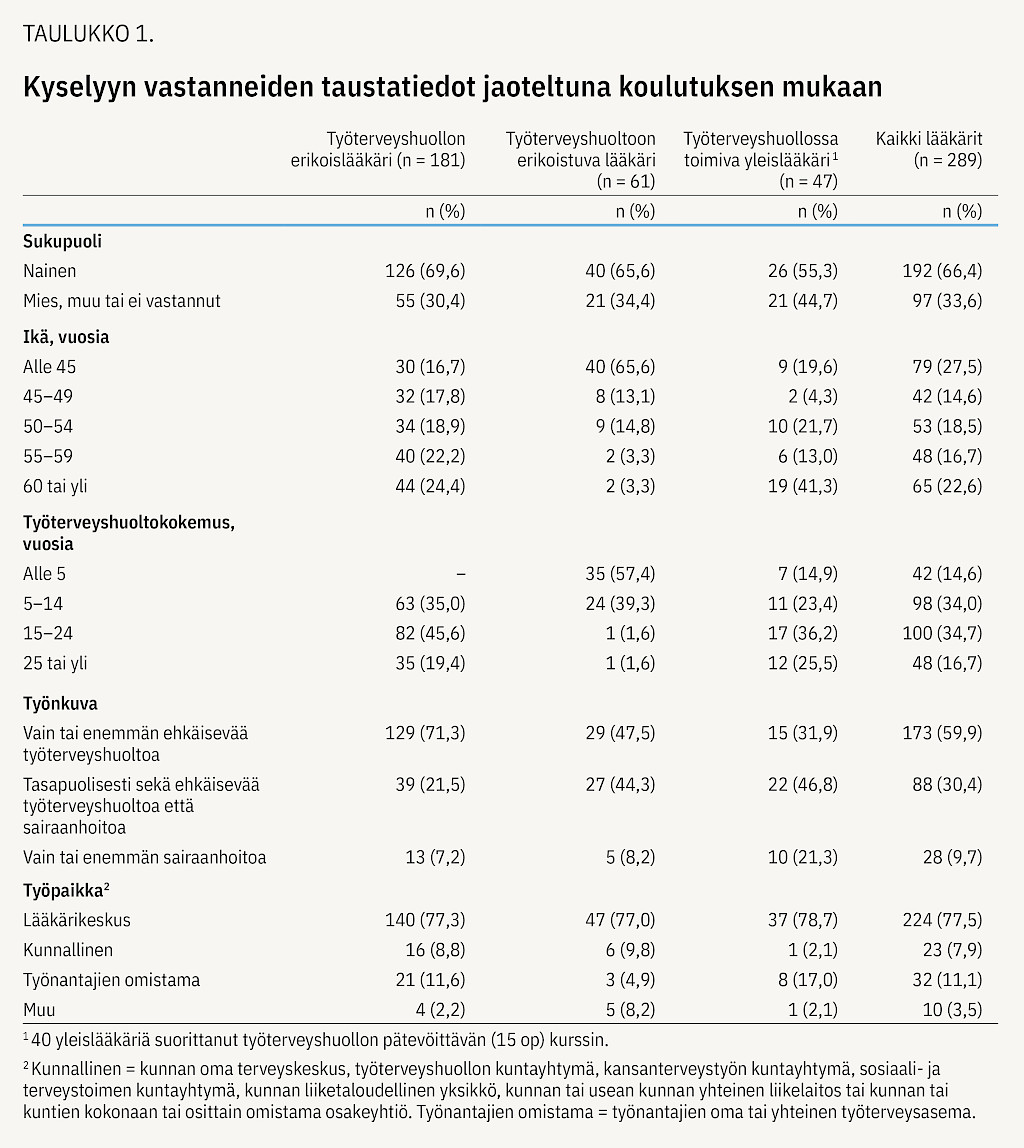
Vastaajista 63 % oli TTH:n erikoislääkäreitä, 21 % TTH:oon erikoistuvia lääkäreitä ja loput TTH:ssa toimivia yleislääkäreitä, joista 85 % oli suorittanut TTH:n pätevöittävän kurssin. Kaksi kolmasosaa oli naisia. Vastaajat olivat 27–74-vuotiaita (mediaani, md 52 v). Erikoislääkäriksi valmistumisesta oli kulunut 11 vuotta (md). TTH:ssa työskentelyn mediaaniaika oli erikoislääkäreillä 17, yleislääkäreillä 15 ja erikoistuvilla lääkäreillä 4 vuotta. Valtaosa työskenteli lääkärikeskuksessa. Erikoislääkäreiden työnkuva painottui ehkäisevään TTH:oon, yleislääkäreiden sairaanhoitoon (taulukko 1).
Yhtä tapausta lukuun ottamatta enemmistö luokitteli tapaukset KL I -käynneiksi (taulukko 2). Ne, jotka olivat vastanneet kaikkiin tapauksiin, luokittelivat 71 % tapauksista KL I -käynneiksi (md 10 tapausta, vaihteluväli 0–13).
Neljässä tapauksessa (potilastapaukset, pt 1, 6, 9 ja 10) yli 90 % vastaajista luokitteli tapauksen yhteneväisesti. Neljässä tapauksessa (pt 2, 4, 7 ja 13) näkemykset erosivat paljon (taulukko 2).
Potilastapausparien eroavaisuuksien perusteella KL I -luokittelua lisäsivät yhteydenotto työpaikalle, työn muokkaus tai se, että lääkäri tunsi potilaan työolosuhteet (pt 2 ja 3). Myös sairauspoissaolon tarve tai tietojen anto ja ohjaus (pt 4 ja 5) sekä työterveysneuvottelun järjestäminen (pt 5 ja 6) lisäsivät luokittelua. KL I -luokittelu lisääntyi työkyvyttömyyden pitkittyessä, kun potilas tuli TTH:oon ohjattuna tai kun toteutettiin työterveysneuvottelussa sovittuja toimia (pt 5 ja 9 p < 0,001, pt 5 ja 10 p < 0,001). Jos työnantajalla oli sairauskuluvakuutus, KL I -luokittelu väheni (pt 12 ja 13) (taulukko 2).
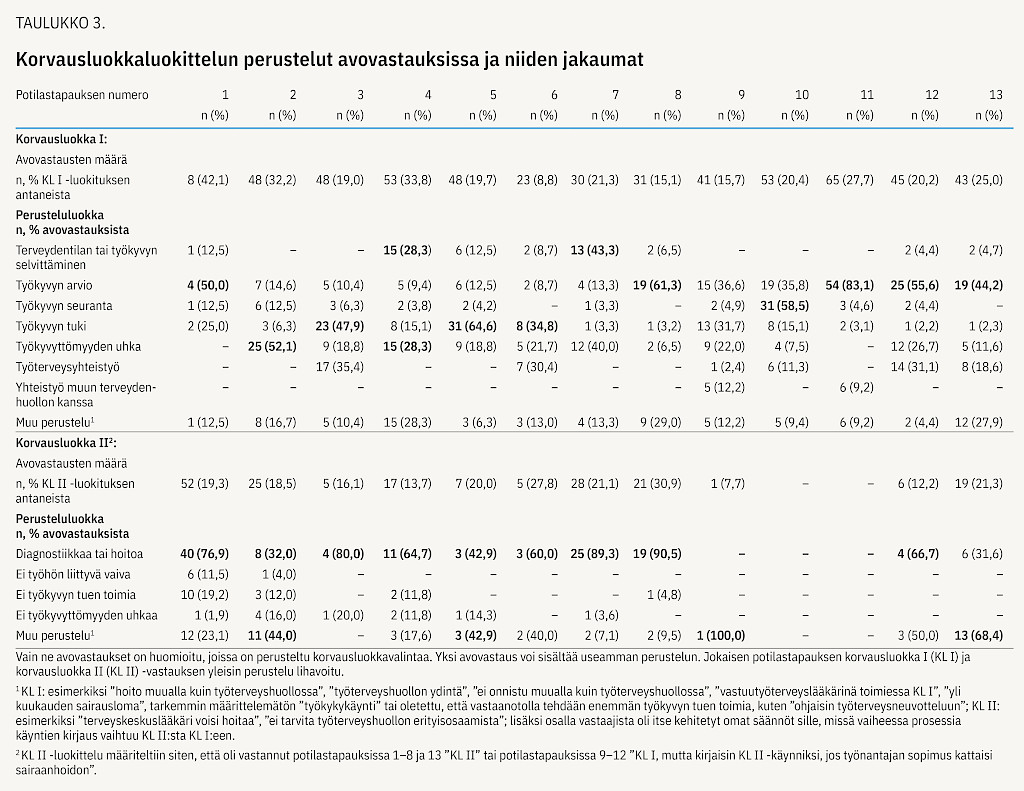
Avovastauksissa KL I -luokittelun yleisimmät perustelut olivat työkyvyn arvio tai tuki. Myös työkyvyttömyyden uhka, työkyvyn seuranta ja työterveysyhteistyö olivat tavallisia perusteluja. Yhteistyö muun terveydenhuollon kanssa mainittiin harvemmin (pt 9 ja 11). Tutkimusten ja erikoislääkärikonsultaation osalta luokittelua määritteli, mielsikö vastaaja magneettikuvauksen tai ortopedin konsultaation työkyvyn (KL I) vai sairauden ja hoitolinjan (KL II) selvittelyksi (pt 7 ja 8) (taulukko 3).
Avovastauksissa KL II -luokittelua perusteltiin siten, että potilas tuli vastuutyöterveyslääkärin vastaanotolle omasta aloitteestaan. KL I -luokittelua perusteltiin siten, että potilaan oli ohjannut vastuutyöterveyslääkärille TTH:n toinen ammattilainen, perusterveydenhuollon tai erikoissairaanhoidon kollega tai työnantaja. KL I -luokkaa perusteltiin myös Työote-toimintatavalla (pt 11) (17). Osan mielestä työkykyongelmissa ensimmäinen käynti olisi johdonmukaisesti KL II -käynti. Sairauskuluvakuutusta käytettäessä käynnin luokitteluun vaikuttivat potilastietojärjestelmien ominaisuudet. Osa järjestelmistä ei mahdollista käynnin ja vakuutukseen suunnattujen tutkimusten kirjaamista eri korvausluokkiin (pt 13).
Joissakin tapauksissa työnantajalla ei ollut sairaanhoitosopimusta (pt 9–12). Tällöin osan mielestä KL I -luokittelu edellyttäisi työkykyyn vaikuttavan ongelman selvittelyä ensin muualla ja TTH:ssa otettaisiin kantaa vain työkyvyn arvioon ja tukeen.
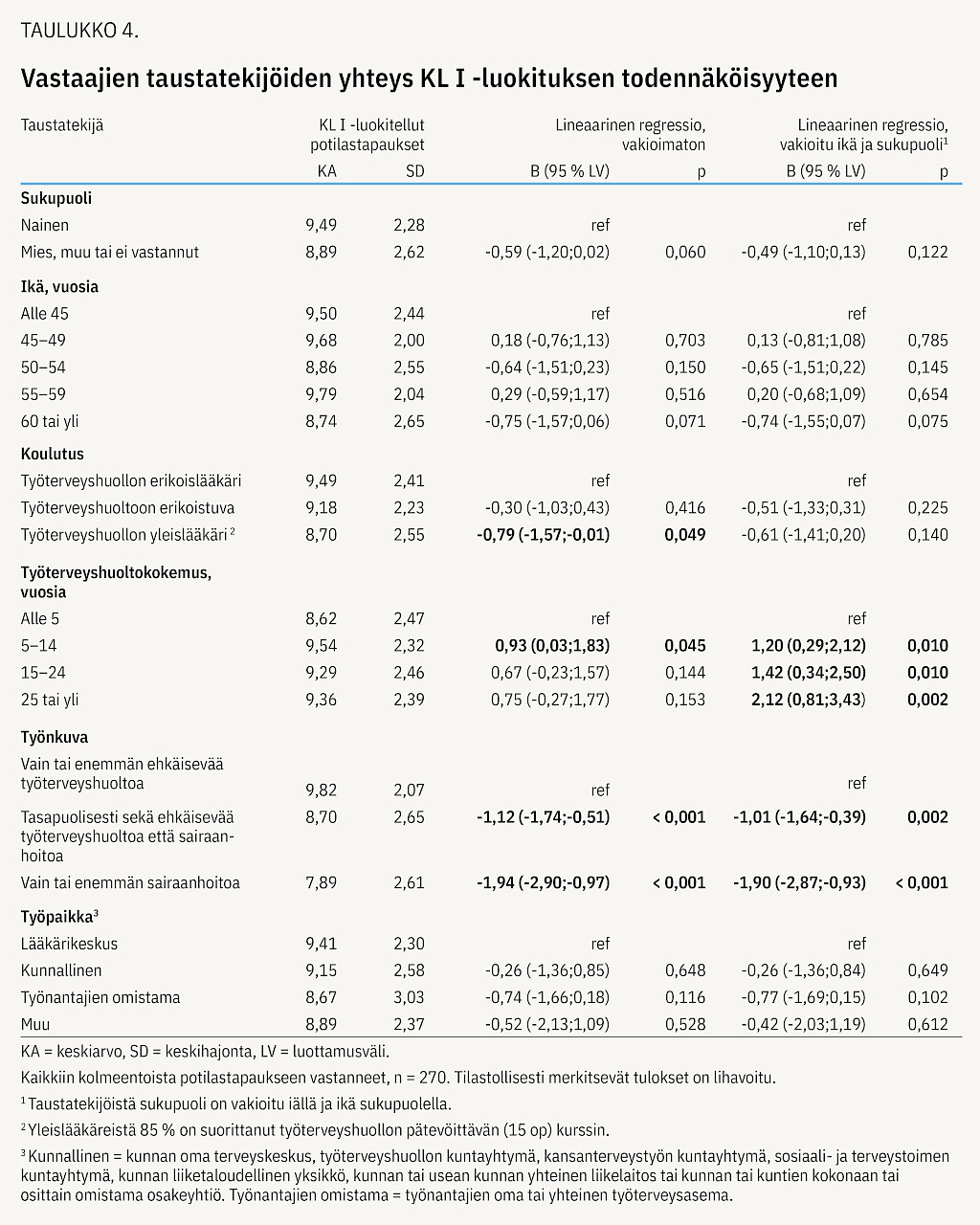
Taustatekijöiden yhteyttä KL I -luokiteltujen määrään on kuvattu taulukossa 4. KL I -luokittelun todennäköisyys lisääntyi, jos vastaajan työnkuva painottui ehkäisevään TTH:oon. Alle viiden vuoden TTH-kokemus vähensi luokittelun todennäköisyyttä, kun ikä ja sukupuoli vakioitiin. Koulutus tai työpaikka eivät olleet yhteydessä KL I -luokiteltujen määrään (taulukko 4).
Luokittelu koettiin hankalaksi. Erikoistuvista lääkäreistä 87 % ja erikoislääkäreistäkin 69 % toivoi tarkempaa ohjeistusta luokitteluun.
Päätelmät
Tässä tutkimuksessa TTH:ssa toimivat lääkärit kokivat työkykyyn liittyvän käynnin jo varsin aikaisessa vaiheessa ehkäiseväksi TTH:ksi, kun tapausta arvioitiin työpaikan vastuutyöterveyslääkärin roolissa. Näkemykset kuitenkin vaihtelivat, sillä vain alle kolmannes potilastapauksista luokiteltiin yhteneväisesti. Näistä tapauksista osa oli varsin selvästi sairaanhoitoa ilman tarvetta työkyvyn tuelle. Osaan liittyi pidempikestoisen työkyvyttömyyden uhka, ja niissä hyödynnettiin ehkäisevälle TTH:lle tyypillisiä keinoja, kuten työterveysyhteistyötä tai yhteistyötä muun terveydenhuollon kanssa.
Erityisesti työkykyyn liittyvän sairauden diagnostinen selvittäminen jakoi mielipiteitä: työkyvyn selvittäminen tutkimuksin ja konsultaatioin voidaan mieltää sekä ehkäiseväksi TTH:ksi että työterveyspainotteiseksi sairaanhoidoksi (3,11,12,13,14). Työkykyarvio kytkeytyykin aina terveydentilan selvittämiseen, sillä esimerkiksi työkyvyttömyysetuudet edellyttävät diagnosoitua sairautta (18,19).
Lisähaastetta luokitteluun tuo sairauskuluvakuutuksen käyttö työkyvyn selvittelyssä, koska sairauskuluvakuutuksesta korvataan vain sairaanhoitoa. Työnantajan ottama sairauskuluvakuutus on 15 %:lla TTH:oon kuuluvista työntekijöistä, ja määrä on kasvussa (20).
Lääkärien kliinisissä käytännöissä on tunnetusti paljon vaihtelua kaikilla aloilla (21). Tämä näkyy näkemyseroina esimerkiksi diagnoosiluokituksissa, sairauspoissaolon pituudessa, valituissa hoidoissa ja TTH:ssa työkyvyn tuen suosituksissa (22,23,24,25). Myös TTH:n toimintaan liittyvässä luokittelussa on todettu vaihtelua, kuten merkinnöissä sairauden yhteydestä työhön ja vaikutuksesta työkykyyn (26).
Korvausluokkien määrittely ei ole yksiselitteistä, koska työkyvyn selvitys, arviointi, tuki ja seuranta ovat sekä ehkäisevää TTH:a että työterveyspainotteista sairaanhoitoa (3,13,14). Vain muutamissa tilanteissa toiminta on selvästi linjattu ehkäiseväksi TTH:ksi. Näitä ovat vajaakuntoisen työntekijän työssä selviytymisen seuranta ja edistäminen (27), TTH:n lausunto jäljellä olevasta työkyvystä ja mahdollisuuksista jatkaa työssä (28) sekä Työote-mallin mukainen toiminta. Mallin mukaan erikoissairaanhoidossa ei kirjoiteta pitkiä sairauspoissaoloja vaan potilas ohjataan TTH:oon, jossa arvioidaan työkyky ja aloitetaan työkyvyn tuen toimet (17).
Työterveyspainotteisessa sairaanhoidossa puolestaan tehdään lyhyen ja pitkän aikavälin työkykyarviot ja seurataan työssä selviytymistä (12). Tämän tutkimuksen perusteella lääkärit kuitenkin mieltävät pidemmän aikavälin työkykyarviot ja työkyvyn seurannan ehkäiseväksi TTH:ksi.
Työkykyyn liittyvän vastaanoton kirjaaminen korvausluokkiin perustuu lääkärin omaan näkemykseen ehkäisevän TTH:n ja sairaanhoidon rajapinnasta. Korvausluokkiin liittyvät näkemyserot ovat kuitenkin ongelmallisia. On mahdollista, että samasta toiminnasta yksi työnantaja voi saada 60 %:n korvauksen, kun toinen ei saa korvausta lainkaan. Näkemyserot voivat myös johtaa erilaisiin sopimustulkintoihin ja siten eriarvoistaa eri organisaatioissa työskenteleviä. Työkykyongelmissa pääsy vastaanotolle ja ongelmien selvittelyt voi olla vaikeampi toteuttaa, jos työnantajalla ei ole sairaanhoitosopimusta.
Lisäksi ilmiö vaikeuttaa TTH:n toiminnan arviointia, kun työkyvyn tukeen liittyvät toimet rekisteröityvät esimerkiksi Kelan TTH:n tilastoissa vaihtelevasti korvausluokkiin I ja II. Ongelmallisuuden on havainnut myös TTH:n korvausjärjestelmän kehittämistä selvittänyt tutkimusryhmä (29). Myös Terveyden ja hyvinvoinnin laitoksen tekemässä selvityksessä on toivottu TTH:oon liittyvien käsitteiden selkeyttämistä. Vain yksiselitteisillä käsitteillä TTH:oon liittyvä keskustelu on mielekästä (1).
Tämän tutkimuksen perusteella lääkäritkin toivovat korvausluokkien määrittämiseen tarkempaa valtakunnallista ohjeistusta. Jos käyntiluokittelua halutaan yhtenäistää, tarvitaan siihen liittyvää ohjeistusta ja koulutusta (29). Aiemmassa koulutusinterventiossa haluttiin, että TTH-lääkärit havaitsisivat työkykyhaasteet paremmin ja merkitsisivät ne potilasrekisteriin tehokkaammin. Koulutus osoittautui onnistuneeksi (30).
Tämä tutkimus on tiettävästi ensimmäinen selvitys, joka kartoittaa lääkärien näkemyksiä TTH:n korvausluokista. Kyselytutkimusten tavanomainen ongelma on nykyään pieni vastausprosentti, mikä on myös tämän tutkimuksen heikkous. Hypoteettisten potilastapausten käyttöä tutkimuksessa on kritisoitu, koska se mittaa aikomusta eikä toteutunutta käyttäytymistä (31). Tapaa on kuitenkin useissa tutkimuksissa käytetty onnistuneesti mittaamaan kliinisiä käytäntöjä (23,32,33). Menetelmänä hypoteettisten potilastapausten esittäminen on siten validi.
Jatkotutkimusta tarvitaan siitä, millaisiin mahdollisiin ohjeistuksiin lääkärit nojaavat korvausluokkaa valitessa. Lisäksi on hyvä selvittää, voiko esimerkiksi ehkäisevää TTH:a painottavalla korvausuudistuksella (15) tai lääkärin yritysvastuuroolilla olla osuutta tulkinnassa.
Kiitämme kyselyn toteuttamisessa yhteistyöstä seuraavia tahoja: Pihlajalinna Lääkärikeskukset, Mehiläinen, Terveystalo, Finla Työterveys, Lääkärikeskus Aava, Työterveys Aalto, Kotkan Työterveys ja Suomen Työterveyslääkäriyhdistys.
Kirjoittajien ilmoittama käsikirjoitukseen liittyvä rahoitus: Kela
Katri Oksanen: Työsuhde (Mehiläinen).
Tiia Reho: Tutkimusrahoitus (Kela), Työsuhde (Lähitapiola, Varma, Pihlajalinna), apuraha (Teollisuuslääketieteen edistämissäätiö), luentopalkkio (Työkyky ja terveydentila työsuhteessa -koulutus), matka-, majoitus- tai kokouskulut (Duodecim, Lääkäriliitto).
Mervi Viljamaa: Työsuhde (Työeläkeyhtiö Elo).
Mikko Korhonen: Tutkimusrahoitus (Kela).
Riitta Sauni: Tutkimusrahoitus (Kela).
Tämä tiedettiin
• Työntekijöiden terveydentilan ja työkyvyn selvittäminen, seuraaminen ja tarvittaessa kuntoutukseen ohjaaminen ovat ehkäisevää työterveyshuoltoa, joka työnantajan on järjestettävä työntekijöilleen.
• Perinteisesti diagnostiset tutkimukset, sairauspoissaolon tarpeen arvio ja työkyvyn seuranta ovat kuuluneet työterveyspainotteiseen sairaanhoitoon, jonka järjestäminen on työnantajalle vapaaehtoista.
• Kela korvaa työnantajalle ensisijaisesti osan ehkäisevän työterveyshuollon ja toissijaisesti osan sairaanhoidon kustannuksista.
Tutkimus opetti
• Työterveyshuollossa toimivien lääkärien näkemykset eroavat siinä, onko työkykyyn liittyvä vastaanotto ehkäisevää työterveyshuoltoa vai työterveyspainotteista sairaanhoitoa.
• Käynti miellettiin useammin ehkäiseväksi työterveyshuolloksi, jos käynnillä havaittiin työkykyongelmaa, käsiteltiin työkyvyn tuen toimia tai hyödynnettiin työterveysyhteistyötä työpaikan tai yhteistyötä muun terveydenhuollon kanssa.
• Eniten näkemyksiä jakoi terveydentilan ja työkyvyn selvittäminen diagnostisin tutkimuksin osana työkyvyn arviointia.
- 1
- Koponen P, Tynkkynen LK, toim. Työterveyshuollon sairaanhoitopalvelut – näkökulmia suomalaisen terveydenhuoltojärjestelmän oikeudenmukaisuuteen. Terveyden ja hyvinvoinnin laitos, työpaperi 8/2023. https://urn.fi/URN:ISBN:978-952-408-040-8
- 2
- Schugk J. Entä jos työterveyshuollon sairaanhoitoa ei olisi? Suom Lääkäril 24.3.2023. www.laakarilehti.fi/mielipide/enta-jos-tyoterveyshuollon-sairaanhoitoa-ei-olisi/
- 3
- Uitti J. Hyvä työterveyshuoltokäytäntö. 3.–5. painos. Helsinki: Työterveyslaitos 2014.
- 4
- Työterveyshuoltolaki 21.12.2001/1383. www.finlex.fi/fi/laki/ajantasa/2001/20011383
- 5
- HE 114/2001. Hallituksen esitys työterveyshuoltolaiksi sekä laiksi työsuojelun valvonnasta ja muutoksenhausta työsuojeluasioissa annetun lain 4 ja 11 §:n muuttamisesta. www.finlex.fi/fi/esitykset/he/2001/20010114
- 6
- Rantahalvari V, Mukala K, Sillanaukee P ym. Työterveyshuolto ja työkyvyn tukeminen työterveysyhteistyönä. Työryhmän loppuraportti. Sosiaali- ja terveysministeriön selvityksiä 2011:6.
- 7
- Valtioneuvoston periaatepäätös. Työterveys 2025 – yhteistyöllä työkykyä ja terveyttä. Sosiaali- ja terveysministeriön julkaisuja 2017:1.
- 8
- Juvonen-Posti P, Tarvainen K, Helin-Salmivaara A, Räsänen K, Liira J. Lääkäri työkykyä tukemassa. Duodecim 2021;137:293–300.
- 9
- Työterveyshuoltolaki 21.12.2001/1383 14 §. www.finlex.fi/fi/laki/ajantasa/2001/20011383
- 10
- Sairaanhoito työterveyshuollossa. Kirjassa: Manninen P, Laine V, Leino T, Mukala K, Husman K. Hyvä työterveyshuoltokäytäntö. 2. painos. Helsinki: Työterveyslaitos 2007;185–93.
- 11
- Husman K, Haring K, Kaukinen K, Lagerstedt R, Laine A, Manninen P ym. Työterveyshuollon hyvä sairaanhoitokäytäntö. Työterveyslaitos 2010.
- 12
- Räsänen K, Sauni R. Sairaanhoito työterveyshuollossa. Kirjassa: Uitti J, toim. Hyvä työterveyshuoltokäytäntö. 3.–5. painos. Helsinki: Työterveyslaitos 2014;56–68.
- 13
- Valtioneuvoston asetus hyvän työterveyshuoltokäytännön periaatteista, työterveyshuollon sisällöstä sekä ammattihenkilöiden ja asiantuntijoiden koulutuksesta 10.10.2013/708. www.finlex.fi/fi/laki/ajantasa/2013/20130708
- 14
- Työterveyshuoltolaki 21.12.2001/1383 12 §. www.finlex.fi/fi/laki/ajantasa/2001/20011383
- 15
- Sairausvakuutuslaki 5.12.2018/1075 13. luku 5 §. www.finlex.fi/fi/laki/ajantasa/2004/20041224
- 16
- SV 98 TTH-lomake, kohta 8 (siteerattu 14.12.2023). www.kela.fi/api/benefit-forms/SV98TTH.pdf
- 17
- TYÖOTE-toimintamalli, Työterveyslaitos (siteerattu 15.6.2023). www.ttl.fi/oppimateriaalit/tyoote-toimintamalli
- 18
- Sairausvakuutuslaki 21.12.2004/1224 8. luku 4 §. www.finlex.fi/fi/laki/ajantasa/2004/20041224
- 19
- Työntekijän eläkelaki 19.5.2006/395 3. luku 35 §. www.finlex.fi/fi/laki/ajantasa/2006/20060395
- 20
- Tilasto sairauskuluvakuutus 2012–2022. Finanssiala (siteerattu 16.8.2023). www.finanssiala.fi/julkaisut/tilasto-sairauskuluvakuutus-2009-2022/
- 21
- Landon BE, Reschovsky J, Reed M, Blumenthal D. Personal, organizational, and market level influences on physicians’ practice patterns: results of a national survey of primary care physicians. Med Care 2001;39:889–905.
- 22
- Grytten J, Sørensen R. Practice variation and physician-specific effects. J Health Econ 2003;22:403–18.
- 23
- Kankaanpää A. Sick leave prescribing practices in Finland. Turun yliopiston julkaisuja, Medica-Odontologica: Turun yliopisto 2014.
- 24
- O’Neill L, Kuder J. Explaining variation in physician practice patterns and their propensities to recommend services. Med Care Res Rev 2005;62:339–57.
- 25
- Horppu R, Martimo KP, Viikari-Juntura E, Lallukka T, MacEachen E. Occupational physicians’ reasoning about recommending early return to work with work modifications. PLoS One 2016;11:e0158588.
- 26
- Nissinen SP, Soini S, Tarvainen K, Kangas P, Leino T. Työterveyshuollon kirjaamiskäytännöt sairauden liittymisestä työhön ja vaikutuksesta työkykyyn. FinJeHeW 2021;13:7–18.
- 27
- Työterveyshuoltolaki 21.12.2001/1383 12 § 1 mom. 5 kohta. www.finlex.fi/fi/laki/ajantasa/2001/20011383
- 28
- Työterveyshuoltolaki 20.1.2012/20 12 § 1 mom. 5a kohta. www.finlex.fi/fi/laki/ajantasa/2001/20011383
- 29
- Hynninen Y, Leskelä RL, Voltti S ym. Työterveyshuollon korvausjärjestelmän kehittäminen. Nordic Healthcare Group, Helsingin yliopisto, Kela 2021. tietotarjotin.fi/documents/20124/0/2021-01-29-tyoterveyshuollon-korvausjarjestelman-kehittaminen-tutkimusraportti-kasikirjoitus.pdf
- 30
- Atkins S, Reho T, Talola N, Sumanen M, Viljamaa M, Uitti J. Improved recording of work relatedness during patient consultations in occupational primary health care: a cluster randomized controlled trial using routine data. Trials 2020;21:256.
- 31
- Wahlström R, Dahlgren LO, Tomson G, Diwan VK, Beermann B. Changing primary care doctors’ conceptions - a qualitative approach to evaluating an intervention. Adv Health Sci Educ 1997;2:221–36.
- 32
- Mabeck CE, Kragstrup J. Is variation a quality in general practice? Scand J Prim Health Care 1993;11(sup1):32–5.
- 33
- Peabody JW, Luck J, Glassman P, Dresselhaus TR, Lee M. Comparison of vignettes, standardized patients, and chart abstraction: a prospective validation study of 3 methods for measuring quality. JAMA 2000;283:1715.
Classification of occupational health care visits related to work ability varies
Background In the Finnish occupational health care (OHC) visits related to work ability can be seen as preventive (mandatory) OHC, in which case the visit is recorded as reimbursement category (RC) I, or as medical care (voluntary), in which case the visit is recorded as RC II. The classification affects the amount of reimbursement paid by Social Insurance Institution of Finland to the employer and the statistics on OHC. Reimbursement is paid primarily for preventive OHC.
Methods An electronic survey was used to investigate the views of physicians in OHC (n=289) on reimbursement classifications of 13 imaginary patient cases related to work ability.
Results The majority of cases were classified as RC I, but the variation was high. RC I classification was justified by the threat of disability, actions to support work ability or cooperation with the workplace. The RC II classification was favored in case of diagnostic examination of the illness or the use of health expense insurance.
Conclusion Visits related to work ability are mainly perceived as preventive OHC, but physicians’ views vary a lot. Views differ especially when analyzing illness affecting work capacity. To strengthen the uniform services of OHC, the guidelines for classification should be clarified.