Beetasalpaajien asema kohonneen verenpaineen hoidossa
Beetasalpaajien asema ensilinjan verenpainelääkkeenä on muuttunut, koska niillä ei ole yhtä hyvää sydän- ja verisuonitapahtumia estävää vaikutusta kuin muilla yleisesti käytetyillä verenpainelääkkeillä. Niitä suositellaan edelleen silloin, kun käytölle on kohonneen verenpaineen ohella myös muita perusteita.
Kohonnut verenpaine on merkittävin maailmanlaajuinen sydän- ja verisuonisairauksien riskitekijä (1). Lukuisissa tutkimuksissa on osoitettu, että kohonneen verenpaineen alentaminen lääkehoidolla vähentää merkittävästi sepelvaltimotaudin, sydämen vajaatoiminnan ja aivohalvauksen sekä niihin liittyvän kuolleisuuden riskiä (2).
Tärkeimmät nykyisin käytössä olevat verenpainelääkeryhmät ovat angiotensiinireseptorin (ATR tyyppi 1) salpaajat, angiotensiiniä konvertoivan entsyymin (ACE) estäjät, kalsiumkanavan salpaajat, diureetit ja beetasalpaajat. Tablettimuotoisten beetasalpaajien käyttäjiä oli vuonna 2021 Suomessa lähes 800 000, joista verenpaineen hoitoon erityiskorvausta sai 213 000 potilasta (3). Kyseessä on siten erittäin yleisesti käytetty lääkeaineryhmä.
Farmakologiaa
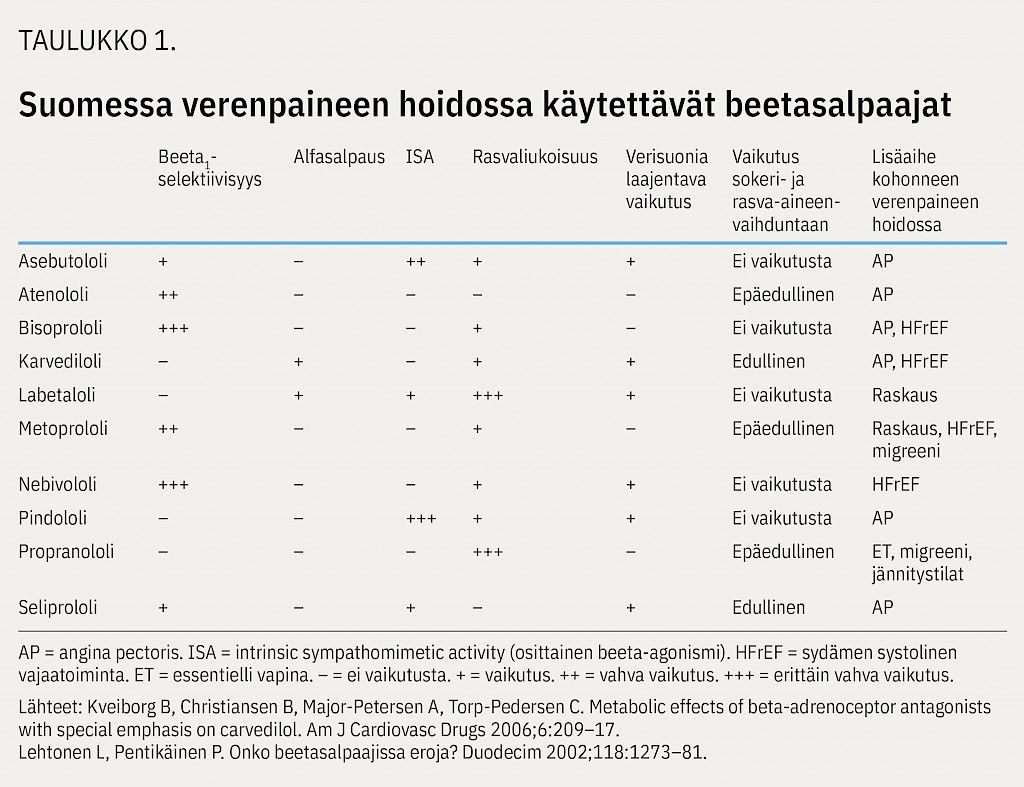
Beetasalpaajien farmakologinen vaikutus perustuu sympaattisen hermoston välittäjäaineiden, adrenaliinin ja noradrenaliinin, vaikutuksen vähentämiseen kohdekudoksissa beetareseptoriantagonismin kautta. Niiden kyky salvata elimistön beeta 1 - ja beeta 2 -reseptoreja vaihtelee samansuuruisesta estävästä vaikutuksesta (epäselektiiviset beetasalpaajat, kuten propranololi) beeta 1 -selektiivisyyteen (esimerkiksi bisoprololi).
Osalla beetasalpaajista (esimerkiksi pindololi) on beeta-agonistista vaikutusta (ISA eli intrinsic sympathomimetic activity) ja osa vaikuttaa myös verisuonia laajentavasti, joko alfa 1 -reseptorisalpauksen kautta (labetaloli, karvediloli) tai lisäämällä hieman typpioksidin vapautumista endoteelisoluista (nebivololi) (taulukko 1). Viimeksi mainittu vaikutus välittyy nebivololille ominaisen beeta 3 -reseptoriagonismin kautta. Sydänlihaksen beeta 3 -reseptorin aktivaation on eläinkokeissa osoitettu vähentävän hypertrofiaa ja fibroosia sekä pienentävän infarktivaurion kokoa. On esitetty, että beetasalpaajien sydäntä suojaava vaikutus välittyisi osin beeta 3 -agonismin kautta (4).
Beetasalpaajien verenpainetta alentava vaikutus on monitekijäinen, mutta kaikille beetasalpaajille yhteisiä vaikutuksia ovat sykkeen hidastuminen ja minuuttitilavuuden pieneneminen. Merkitystä saattaa olla myös reniinin erityksen vähenemisellä sekä keskushermoston kautta välittyvällä sympaattisen hermoston aktiivisuutta vähentävällä vaikutuksella. Verisuonia laajentavat beetasalpaajat vähentävät lisäksi perifeeristä verisuonivastusta (5,6).
Käyttö kohonneen verenpaineen hoidossa
Beetasalpaajat olivat vuosikymmenten ajan ensilinjan verenpainelääkkeitä. 2000-luvun alun LIFE- ja ASCOT-tutkimuksissa todettiin, että beetasalpaajaan perustuva verenpaineen hoito estää huonommin verenkiertoelimistön päätetapahtumia kuin hoito reniini-angiotensiinijärjestelmää estävillä lääkkeillä tai kalsiumkanavan salpaajilla, vaikka saavutettu verenpaineen lasku oli beetasalpaajaryhmissä vain hieman vähäisempi. Vaikutus näkyi erityisesti vähäisemmässä aivoinfarktien ehkäisytehossa (7,8). Useissa meta-analyyseissä beetasalpaajien on osoitettu olevan ennustevaikutuksiltaan huonompia kuin muut verenpainelääkeryhmät, erityisesti juuri aivoinfarktin ollessa kyseessä (9,10).
Kaikki käytössä olevat verenpainelääkeryhmät alentavat tehokkaasti olkavarsipainetta (11), mutta vaikutus sentraaliseen eli aorttatason verenpaineeseen ei ole yhtä selvästi samankaltainen. ASCOT-tutkimuksen osatyössä osoitettiin, että beetasalpaajat laskevat sentraalista verenpainetta huonommin kuin verisuonia laajentavat lääkkeet, vaikka olkavarsimittauksessa teho oli yhtä hyvä (12). Sentraalinen verenpaine on todennäköisesti merkittävämpi verenkiertoelintapahtumia ennustava tekijä kuin olkavarsipaine (13). On mahdollista, että tämä on osin syynä huonompiin tuloksiin sydän- ja verisuonipäätetapahtumien ehkäisyssä.
Verisuonia laajentavia lääkkeitä heikompi vaikutus sentraaliseen verenpaineeseen liittynee ääreisverenkierrosta takaisin heijastuneen paineaallon korostuneeseen vaikutukseen aorttatason systoliseen verenpaineeseen beetasalpauksen aikana. Kun beetasalpaaja hidastaa sykettä, sydämen ejektiovaihe pitenee. Tällöin takaisin heijastuva paineaalto ehtii summautua systoliseen verenpaineeseen, mikä nostaa aortan tasolla pulssipainetta (12). Tyypilliset vaikutukset verenkiertoon, sykkeen hidastuminen ja minuuttitilavuuden pieneneminen, korostuvat erityisesti pystyasennossa, jolloin perifeerisen verenkierron vastuksen kompensatorinen lisääntyminen johtaa korostuneisiin aorttatason verenpaineheijasteisiin. Tämän seurauksena beetasalpaajan huono sentraalista verenpainetta laskeva teho tulee esiin erityisesti pystyasennossa (14).
Tutkimusnäytön kertyessä beetasalpaajien asema sekä kotimaisissa että kansainvälisissä hoitosuosituksissa on muuttunut. Nykyään beetasalpaajia suositellaan käytettäväksi verenpaineen hoidossa silloin, kun niiden käytölle on olemassa toinenkin aihe. Ne ovat hyvä vaihtoehto verenpainelääkkeeksi sydämen systolisessa vajaatoiminnassa, oireisessa sepelvaltimotaudissa tai kun tarvitaan sykettä hidastavaa vaikutusta esimerkiksi pysyvässä eteisvärinässä. Sepelvaltimotautikohtauksen jälkeen beetasalpaajista on ennustehyötyä vuoden ajan. Tämän jälkeen niiden käytön tarpeellisuutta voi harkita uudelleen, mikäli sydämen systolista vajaatoimintaa ei ole, eikä sepelvaltimotaudin oireenmukaista lääkitystä tarvita (15).
Raskaudenaikaisen kohonneen verenpaineen hoidossa beetasalpaajat ovat ensisijaisia lääkkeitä kalsiumkanavan salpaajien (nifedipiini) rinnalla. Reniini-angiotensiinijärjestelmään vaikuttavat lääkkeet ja diureetit ovat vasta-aiheisia. Raskauden aikana ensisijainen beetasalpaaja on labetaloli, ja metoprololista on myös käyttökokemusta (15,16). Bisoprololi on tutkitusti tehokas resistentissä hypertensiossa (verenpainetaso yli 140/90 mmHg huolimatta toteutuvasta lääkityksestä kolmella eri valmisteella, joista yksi on diureetti), ja sen lisäämistä osaksi lääkekombinaatiota kannattaa harkita, jos tehokkain lisälääke spironolaktoni ei sovi tai on vasta-aiheinen (17).
Loppuvaiheen munuaisten vajaatoiminnassa sympaattisen hermoston aktivaatio on lisääntynyt ja lääkkeiden haittavaikutukset ovat yleisiä. Dialyysipotilailla atenololi vähensi vasemman kammion hypertrofiaa lisinopriilin veroisesti ja laski kotiverenpainetta jopa hieman tehokkaammin (18). Tutkimus jouduttiin kuitenkin keskeyttämään ennenaikaisesti lisinopriiliryhmässä useammin ilmenneiden vakavien sydän- ja verisuonihaittatapahtumien vuoksi (18).
Käytännön kokemuksen perusteella monoterapia beetasalpaajilla voi toimia hyvin sympatotonisen ja tiheälyöntisen komplisoitumattoman verenpainepotilaan hoidossa. Keski-ikäisillä suomalaisilla miehillä, joiden päiväaikainen keskisyke oli noin 80/min, bisoprololi monoterapiana laski tehokkaammin ambulatorista 24 tunnin olkavarsipainetta kuin losartaani, amlodipiini tai hydroklooritiatsidi (19).
Propranololia on käytetty essentiellin vapinan ja jännitystilojen oireiden lieventämiseen. Beetasalpaajia voidaan käyttää myös migreenin estohoidossa. Mikäli migreenilääkityksen tarve on jatkuvaa, voi beetasalpaajan aloittaminen kohonneen verenpaineen ensisijaisena hoitona olla perustelua.
Beetasalpaajat ovat vasta-aiheisia potilailla, joilla on hoitamaton hidaslyöntisyyttä aiheuttava rytmihäiriö, kuten toisen tai kolmannen asteen eteiskammiokatkos tai sairaan sinuksen oireyhtymä ilman tahdistinta. Selektiivistenkin beetasalpaajien beeta 2 -antagonismi lisääntyy annoksen kasvaessa, jolloin obstruktiivista keuhkosairautta sairastavan potilaan keuhkoputkien supistumisherkkyys voi lisääntyä. Tavanomaisilla annoksilla selektiiviset beetasalpaajat ovat kuitenkin yleensä hyvin siedettyjä. Epäselektiivisten beetasalpaajien käyttö tässä potilasryhmässä on vasta-aiheista.
Selektiiviset beetasalpaajat vähentävät insuliiniherkkyyttä ja suurentavat veren glukoosipitoisuutta. Rasvoista erityisesti triglyseridien pitoisuus kasvaa. Vähentämällä kokonaisenergiankulutusta beetasalpaajat altistavat myös painonnousulle. Erityisesti yhteiskäytössä diureettien kanssa beetasalpaajat lisäävät diabeteksen puhkeamisen riskiä, ja yhteiskäyttöä tulisikin välttää potilailla, joilla on diabetesriski on suurentunut. Verisuonia laajentavien beetasalpaajien, karvedilolin ja nebivololin, on kuitenkin todettu olevan lipidivaikutuksiltaan selektiivisiä beetasalpaajia edullisempia. Karvediloli jopa parantaa insuliiniherkkyyttä (15,20).
Beetasalpaajista tehtyjen tutkimusten tuloksia tulkitessa on hyvä huomata, että valtaosa verenpainetutkimuksista on tehty atenololilla, joka on beeta 1 -selektiivinen salpaaja. Sen käyttö Suomessa on nykyään vähäistä, joskin meillä suosituimmat beetasalpaajat, bisoprololi ja metoprololi, ovat farmakodynaamisesti atenololin kaltaisia. Beetasalpaajien farmakologisten ominaisuuksien moninaisuuden vuoksi esimerkiksi atenololilla tehtyjä tutkimustuloksia ei voi suoraan yleistää kaikkiin beetasalpaajiin.
Käytännön työssä voidaan hyödyntää eri beetasalpaajien farmakologisia ominaisuuksia potilaan tarpeiden mukaisesti. ISA-vaikutteinen beetasalpaaja voi olla hyvä valinta potilaalle, jonka leposyke on jo valmiiksi hidas. Verisuonia laajentavilta beetasalpaajilta metaboliset haittavaikutukset puuttuvat ja ne sopivat teoriassa vanhempia beetasalpaajia paremmin kohonneen verenpaineen hoitoon perifeerisen verenkierron vastusta vähentävän vaikutuksensa vuoksi. Niistä ei kuitenkaan ole käytettävissä verenpainepotilailla tehtyjä ennustetutkimuksia. Tuoreessa rekisteriaineistoon pohjautuvassa tutkimuksessa verisuonia laajentavat beetasalpaajat eivät osoittautuneet atenololia paremmiksi, vaan olivat tässäkin analyysissä muita verenpainelääkeryhmiä heikompia aivoinfarktin estossa (21).
Lopuksi
Beetasalpaajat eivät ole häviämässä verenpainepotilaiden lääkevalikoimasta. Niillä on edelleen paikkansa erityisesti sepelvaltimotautia tai sydämen vajaatoimintaa sairastavien potilaiden hoidossa sekä raskauden aikana. Kohonneen verenpaineen hoito kannattaa kuitenkin nykytietämyksen valossa aloittaa reniini-angiotensiinijärjestelmää estävällä lääkkeellä, kalsiumkanavan salpaajalla ja diureetilla.
- 1
- Zhou B, Perel P, Mensah GA, Ezzati M. Global epidemiology, health burden and effective interventions for elevated blood pressure and hypertension. Nat Rev Cardiol 2021;18:785–802.
- 2
- Ettehad D, Emdin CA, Kiran A ym. Blood pressure lowering for prevention of cardiovascular disease and death: a systematic review and meta-analysis. Lancet Lond Engl 2016;387:957–67.
- 3
- Kansaneläkelaitos. Tilastotietokanta Kelasto. www.kela.fi/kelasto
- 4
- Cannavo A, Koch WJ. Targeting b3-adrenergic receptors in the heart: Selective agonism and b-blockade. J Cardiovasc Pharmacol 2017;69:71–8.
- 5
- Messerli FH, Grossman E. β-blockers in hypertension: is carvedilol different? Am J Cardiol 2004;93(suppl 1):7–12.
- 6
- Frishman WH. Beta-adrenergic receptor blockers in hypertension: alive and well. Prog Cardiovasc Dis 2016;59:247–52.
- 7
- Dahlöf B, Devereux RB, Kjeldsen SE ym. Cardiovascular morbidity and mortality in the Losartan Intervention For Endpoint reduction in hypertension study (LIFE): a randomised trial against atenolol. Lancet Lond Engl 2002;359:995–1003.
- 8
- Dahlöf B, Sever PS, Poulter NR ym. Prevention of cardiovascular events with an antihypertensive regimen of amlodipine adding perindopril as required versus atenolol adding bendroflumethiazide as required, in the Anglo-Scandinavian Cardiac Outcomes Trial-Blood Pressure Lowering Arm (ASCOT-BPLA): a multicentre randomised controlled trial. Lancet 2005;366:12.
- 9
- Thomopoulos C, Bazoukis G, Tsioufis C, Mancia G. Beta-blockers in hypertension: overview and meta-analysis of randomized outcome trials. J Hypertens 2020;38:1669–81.
- 10
- Wiysonge CS, Bradley HA, Volmink J, Mayosi BM, Opie LH. Beta-blockers for hypertension. Cochrane Hypertension Group, editor. Cochrane Database Syst Rev 2017;doi.wiley.com/10.1002/14651858.CD002003.pub5.
- 11
- Thomopoulos C, Parati G, Zanchetti A. Effects of blood pressure lowering on outcome incidence in hypertension: 4. Effects of various classes of antihypertensive drugs – overview and meta-analyses. J Hypertens 2015;33:195–211.
- 12
- Williams B, Lacy PS, Thom SM ym. Differential impact of blood pressure-lowering drugs on central aortic pressure and clinical outcomes: principal results of the Conduit Artery Function Evaluation (CAFE) study. Circulation 2006;113:1213–25.
- 13
- Vlachopoulos C, Aznaouridis K, O’Rourke MF, Safar ME, Baou K, Stefanadis C. Prediction of cardiovascular events and all-cause mortality with central haemodynamics: a systematic review and meta-analysis. Eur Heart J 2010;31:1865–71.
- 14
- Suojanen L, Haring A, Tikkakoski A ym. Adverse influence of bisoprolol on central blood pressure in the upright position: a double-blind placebo-controlled cross-over study. J Hum Hypertens 2019;1–10.
- 15
- Suomalaisen Lääkäriseuran Duodecimin ja Suomen Verenpaineyhdistys ry:n asettama työryhmä. Kohonnut verenpaine. Käypä hoito -suositus 10.9.2020. www.kaypahoito.fi
- 16
- Williams B, Mancia G, Spiering W ym. 2018 ESC/ESH Guidelines for the management of arterial hypertension: The Task Force for the management of arterial hypertension of the European Society of Cardiology (ESC) and the European Society of Hypertension (ESH). Eur Heart J 2018;39:3021–104.
- 17
- Williams B, MacDonald TM, Morant S ym. Spironolactone versus placebo, bisoprolol, and doxazosin to determine the optimal treatment for drug-resistant hypertension (Pathway-2): a randomised, double-blind, crossover trial. Lancet 2015;386:2059–68.
- 18
- Agarwal R, Sinha AD, Pappas MK, Abraham TN, Tegegne GG. Hypertension in hemodialysis patients treated with atenolol or lisinopril: a randomized controlled trial. Nephrol Dial Transplant 2014;29:672–81.
- 19
- Hiltunen T, Suonsyrjä T, Hannila-Handelberg T ym. Predictors of antihypertensive drug responses: initial data from a placebo-controlled, randomized, cross-over study with four antihypertensive drugs (the Genres study). Am J Hypertens 2007;20:311–8.
- 20
- Marketou M, Gupta Y, Jain S, Vardas P. Differential metabolic effects of beta-blockers: an updated systematic review of nebivolol. Curr Hypertens Rep 2017;19:22.
- 21
- Chan You S, Krumholz HM, Suchard MA ym. Comprehensive comparative effectiveness and safety of first-line β-blocker monotherapy in hypertensive patients. Hypertension 2021;77:1528–38.