Osa erikoissairaanhoidon päivystyskäynneistä olisi ehkäistävissä
Lähtökohdat Epätarkoituksenmukaiset päivystyskäynnit voivat aiheuttaa päivystysten ruuhkautumista. Analysoimme erikoissairaanhoidon päivystyksellisiä lääkärissäkäyntejä ja käyntisyitä hyvinvointialueittain.
Menetelmät 18 vuotta täyttäneiden erikoissairaanhoidon päivystyskäyntitiedot vuosilta 2018–2019 poimittiin Hilmo-rekisteristä. Käyntimääriä ja diagnooseja analysoitiin ikäryhmittäin, sukupuolittain ja hyvinvointialueittain. Käyntimäärät ilmoitettiin määrinä 1 000 henkilövuotta (hv) kohden. Käyntien syyt määriteltiin päädiagnoosien mukaan.
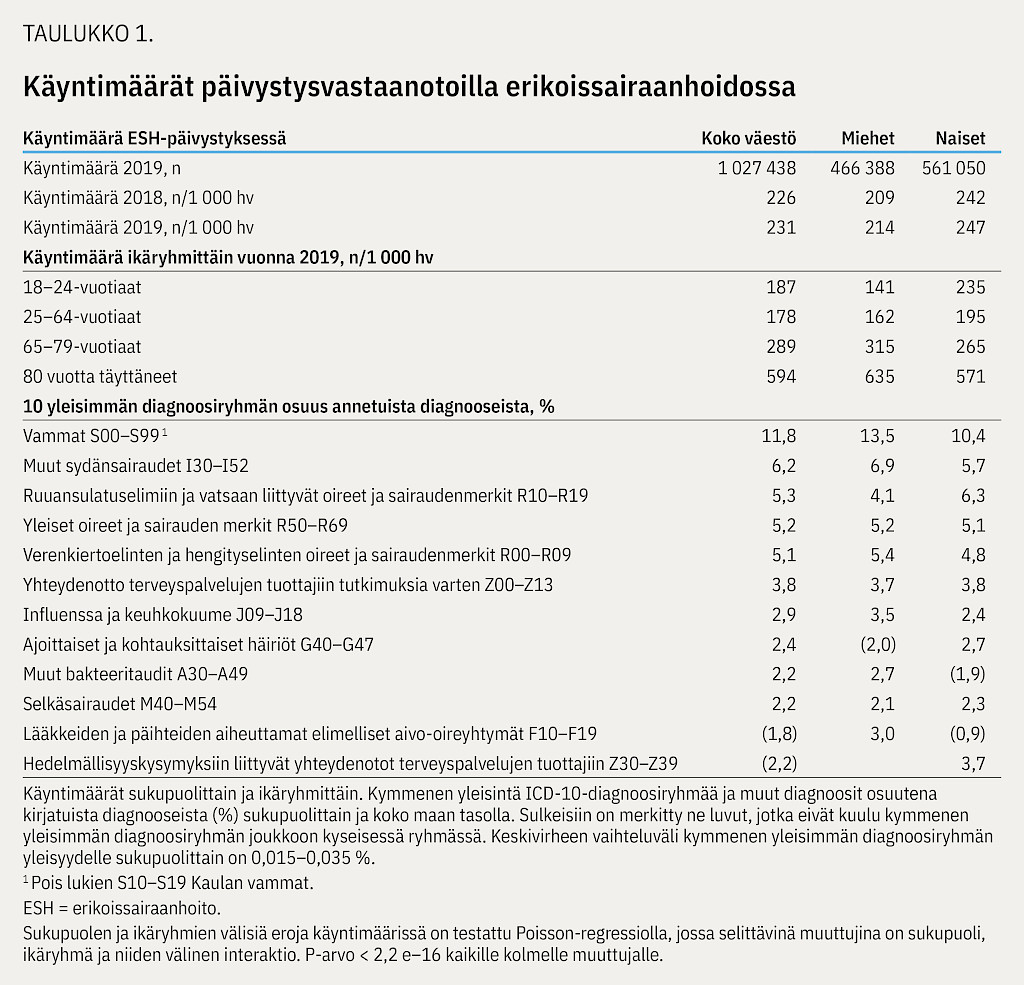
Tulokset Vuonna 2019 erikoissairaanhoidon päivystyskäyntejä oli 231 / 1 000 hv. 80 vuotta täyttäneillä oli käyntejä (594 / 1 000 hv) kaksinkertaisesti 65–79-vuotiaihin verrattuna (289 / 1 000 hv). 25–64-vuotiaiden ja 18–24-vuotiaiden käyntimäärät olivat lähes samansuuruiset (178 / 1 000 hv ja 187 / 1 000 hv). Naisilla käyntejä oli enemmän kuin miehillä (247 / 1 000 hv ja 214 / 1 000 hv). Tyypillisimmät käyntisyyt olivat vammat ja sydänsairaudet. Epäspesifiset oirediagnoosit olivat myös yleisiä.
Päätelmät Päivystyskäynnit olivat yleisempiä ikääntyneillä, ja epäspesifiset oirediagnoosit olivat tavanomaisia. Ilman muutoksia palvelujärjestelmässä väestön ikääntyminen tulee todennäköisesti lisäämään päivystyskäyntien määrää.

Päivystysten ruuhkautuminen on lisääntynyt viime vuosina. Somaattisen erikoissairaanhoidon (ESH) vuoden 2021 tilastoraportin mukaan päivystyskäyntien ja kiireellisten käyntien määrä on kasvanut 83 prosentilla vuosina 2014–2021.
Kirjaamistapojen muutokset sekä päivystysten keskittäminen yhteispäivystyksiin ja siitä aiheutunut akuuttilääketieteen alan kirjausten lisääntyminen voivat olla erikoissairaanhoidon käyntimäärien kasvun taustalla (1,2). Päivystyskäytön kasvun taustasyitä voivat olla myös ikääntyvän väestön tarpeet (3,4), vaikeus saada palvelua perusterveydenhuollosta (5) ja vältettävissä olevat päivystyskäynnit (6).
Terveydenhuollon näkökulmasta vältettävissä oleva käynti voisi olla hoidettavissa asianmukaisemmin muualla terveydenhuollossa tai ehkäistävissä aikaisemmilla tutkimuksilla. Joskus käynnin syy ei vaadi terveydenhuoltoa lainkaan (7).
Suomessa lääkäreitä on potilaita kohden vähemmän kuin muissa Pohjoismaissa (8). Pula terveydenhuoltohenkilökunnasta voi viivästyttää kiireettömään hoitoon pääsyä ja lopulta ohjata potilaan päivystyksiin.
Päivystysten ruuhkautuminen voi johtaa akuuttihoitoa tarvitsevien potilaiden hoidon viivästymiseen (9). Vuosina 2017–2018 korvatuista potilasvahingoista 15,7 % tapahtui päivystyksissä (10). Kiireessä tehdyt hoitovirheet, diagnoosiviiveet ja turhat tutkimukset voivat lisätä entisestään terveyspalveluiden käyttöä. Kustannukset kasvavat ja sekä potilaiden että henkilökunnan tyytymättömyys kasvaa.
Yhtenä sosiaali- ja terveydenhuollon uudistuksen tavoitteista on palveluiden yhdistäminen niin, että potilaslähtöisyys ja kustannustehokkuus lisääntyvät (11). Päivystyskäyntien syiden tarkastelu voi helpottaa vältettävissä olevien päivystyskäyntien havaitsemista ja niitä koskevien jatkotutkimusten kohdentamista oikeisiin potilasryhmiin.
Tarkempi tietämys päivystyspalveluiden käytöstä auttaa rakentamaan potilaslähtöisempää ja vaikuttavampaa terveydenhuoltojärjestelmää.
Aineisto ja menetelmät
Tutkimusaineistona oli Hoitoilmoitusrekisteristä (Hilmo) poimitut tiedot 18 vuotta täyttäneiden Manner-Suomessa asuvien henkilöiden erikoissairaanhoidon päivystyskäynneistä vuosilta 2018–2019. Koronapandemiavuodet jätettiin pois tarkastelusta tavallisesta poikkeavan palvelunkäytön takia.
ESH-päivystyskäynnit määriteltiin Hilmo-rekisterin tietojen perusteella. Analyysejä varten vuoden 2018 ESH-päivystyskäynnit lääkärin vastaanotolla määritettiin rekisteristä Hilmo – Palveluala -luokituksen luokan 91 (päivystys) mukaan (12).
Vuonna 2019 rekisterin tietosisältöä uudistettiin ja Hilmo – Palveluala -luokituksen korvasivat Hilmo – Hoidon kiireellisyys- ja Hilmo – Yhteystapa -luokitukset. Tämän vuoksi vuoden 2019 erikoissairaanhoidon päivystyksellinen käynti sisältää myös Hilmo – Hoidon kiireellisyys -luokituksen luokan 6 (käynti päivystysyksikössä) tai 5 (kiireellinen hoito muussa yksikössä) ja Hilmo – Yhteystapa -luokituksen luokan R10 (käynti vastaanotolla) tiedot (13).
Hilmo-aineistossa vuosien 2018 ja 2019 välillä tapahtunut muutos huomioitiin analyyseissä, ja vuoden 2019 päivystyskäynnit on määritelty molempia muuttujia käyttäen.
Perusterveydenhuollon aineistoissa havaitsimme puuttuvaa tietoa ja merkittävää alueellista vaihtelua muun muassa diagnoosin kirjaamisasteessa, joten alueellisten erojen tarkasteleminen olisi ollut epäluotettavaa. Tämän vuoksi rajasimme tutkimuksen ainoastaan erikoissairaanhoitoa koskevaksi.
Käyntimäärät suhteutettiin alueen aikuisväestöön ja ilmoitettiin määrinä 1 000 henkilövuotta (hv) kohden. Tutkimusväestö jaettiin neljään ikäryhmään: 18–24-vuotiaat, 25–64-vuotiaat, 65–79-vuotiaat ja 80 vuotta täyttäneet.
Käyntimääriä ja niiden diagnooseja analysoitiin hyvinvointialueittain, sukupuolittain ja ikäryhmittäin. Sukupuolten ja ikäluokkien välisiä eroja käyntimäärissä mallinnettiin Poisson-regressiolla, jossa selitettävänä olivat käyntimäärät, offset-muuttujana koko Suomen vastaavan ikäisen väestön yhteenlaskettu riskissä oloaika (henkilövuosina) ja selittäjinä sukupuoli, ikäluokka ja niiden välinen yhdysvaikutus. Kuntien käynnit kohdistettiin hyvinvointialueille Tilastokeskuksen kuntien ja hyvinvointialueiden luokitusavainta 2022 käyttäen (14).
Päivystyskäyntien 100 yleisimmän päädiagnoosin (ICD-10-diagnoosin tarkkuus kolme merkkiä) perusteella määritettiin valmiita ICD-10-tautiluokituksen ryhmiä käyttäen tavallisimmat käyntisyiden diagnoosiryhmät (liitetaulukko 1). Ryhmiä muodostui 63. Kunkin diagnoosiryhmän kirjausmäärä suhteutettiin kaikkiin kirjattuihin diagnooseihin ja ilmoitettiin prosentteina. Vammoihin liittyvät S-diagnoosit yhdistettiin yhdeksi ryhmäksi. S-diagnoosiryhmän sisältämät ryhmät löytyvät myös liitetaulukosta 1.
Tulokset
Erikoissairaanhoidon päivystysten käyntimäärät lääkärin vastaanotolla
Vuonna 2019 ESH-päivystyskäyntejä oli aikuisväestössä 1 027 438. Käyntien lukumäärä kasvoi noin 2,5 % edellisestä vuodesta. Eniten päivystyksellisiä lääkärikäyntejä oli 80 vuotta täyttäneillä; määrä oli yli kolme kertaa suurempi kuin 25–64-vuotiailla. Naisilla käyntejä oli 247 / 1 000 hv, kun miehillä vastaava luku oli 214 / 1 000 hv. Suurin sukupuoliero oli 18–24-vuotiaiden ikäryhmässä (naisilla 235 käyntiä / 1 000 hv ja miehillä 141 / 1 000 hv) (taulukko 1).
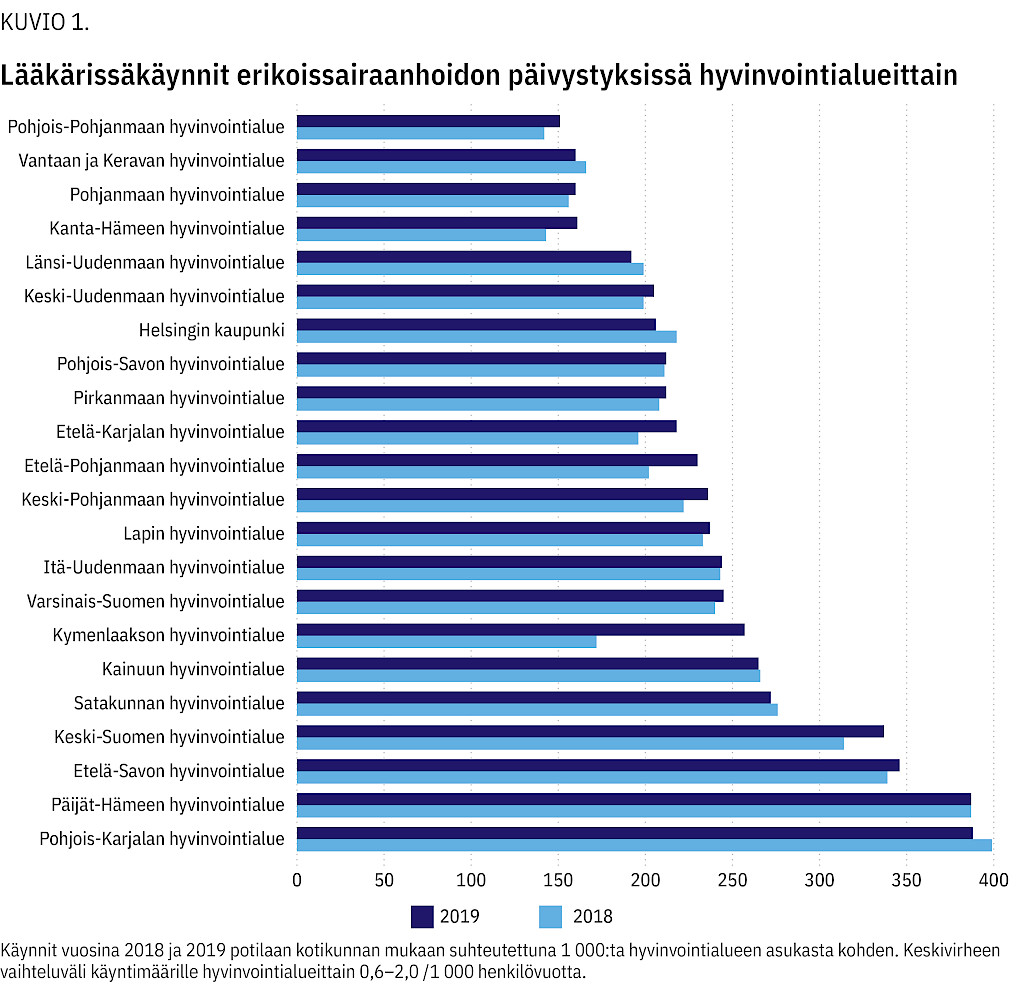
Päivystyksellisiä ESH-käyntejä tehtiin eniten Pohjois-Karjalan (388 / 1 000 hv), Päijät-Hämeen (387 / 1 000 hv) sekä Etelä-Savon (346 / 1 000 hv) hyvinvointialueilla. Vähiten käyntejä oli Pohjois-Pohjanmaalla (151 / 1 000 hv) (kuvio 1).
Päivystyskäyntien syyt sukupuolittain, ikäryhmittäin ja hyvinvointialueittain
Vuonna 2019 ESH-päivystyksissä päädiagnoosien kirjaamisaste oli noin 96,7 %. Suurin osa potilaista tuli päivystykseen vammojen ja muiden sydänsairauksien vuoksi. Ruoansulatuselinten oireiden lisäksi muut epäspesifiset diagnoosit (yleiset oireet ja sairaudenmerkit ja verenkiertoelinten ja hengityselinten oireet) sekä infektiot ja selkäsairaudet olivat yleisiä. Miehillä yleisimpien käyntisyiden joukkoon nousivat lisäksi päihteisiin liittyvät syyt ja naisilla hedelmällisyyskysymyksiin liittyvät syyt (taulukko 1).
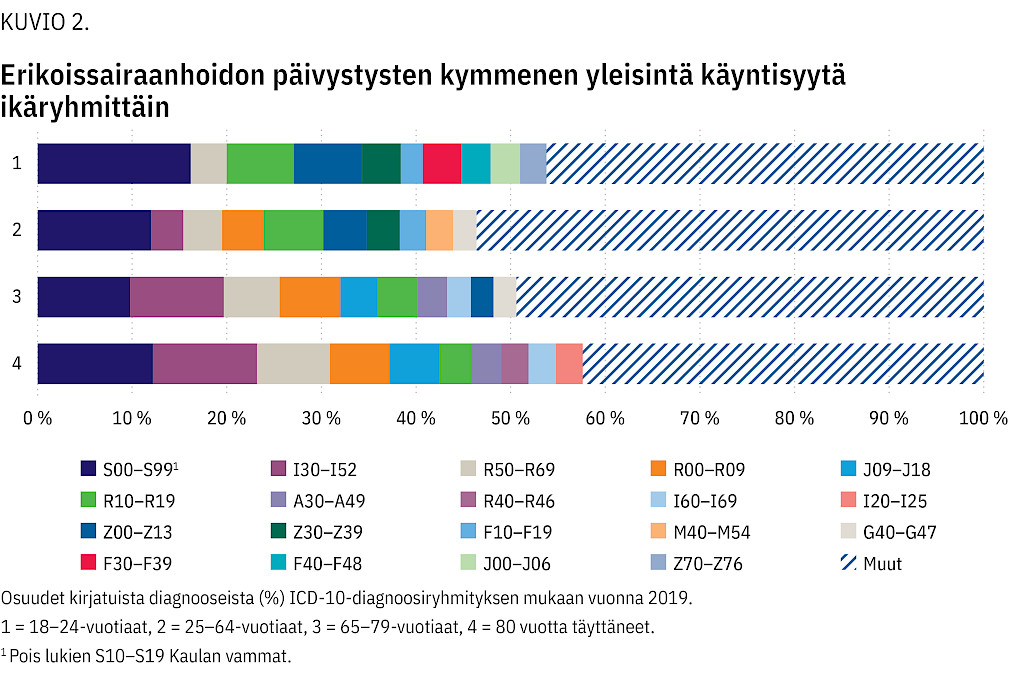
Yli 80-vuotiailla vammat, muut sydänsairaudet, epäspesifiset oirediagnoosit (ml. yleiset oireet ja sairaudenmerkit R50–R69, verenkierto- ja hengityselinten R00–R09, ruoansulatuselimiin ja vatsaan R10–R19, tajunnan sisältöön, havaitsemiseen, tunnetilaan ja käyttäytymiseen liittyvät oireet ja sairaudenmerkit R40–R46) nousivat merkittävimmiksi käyntisyiksi ESH-päivystyksissä. Myös iskeemiset sydänsairaudet, aivoverisuonten sairaudet sekä infektiot (influenssa, keuhkokuume ja muut bakteeritaudit) olivat yleisiä.
65–79-vuotiailla yleisimmät diagnoosiryhmät olivat pääosin vastaavat kuin yli 80-vuotiailla, mutta iskeemisten sydänsairauksien ja tajunnan sisältöön liittyvien oireiden sijaan yleisimpien käyntisyiden joukkoon nousivat ajoittaiset ja kohtauksittaiset häiriöt sekä yhteydenotto terveyspalveluiden tuottajiin tutkimuksia varten.
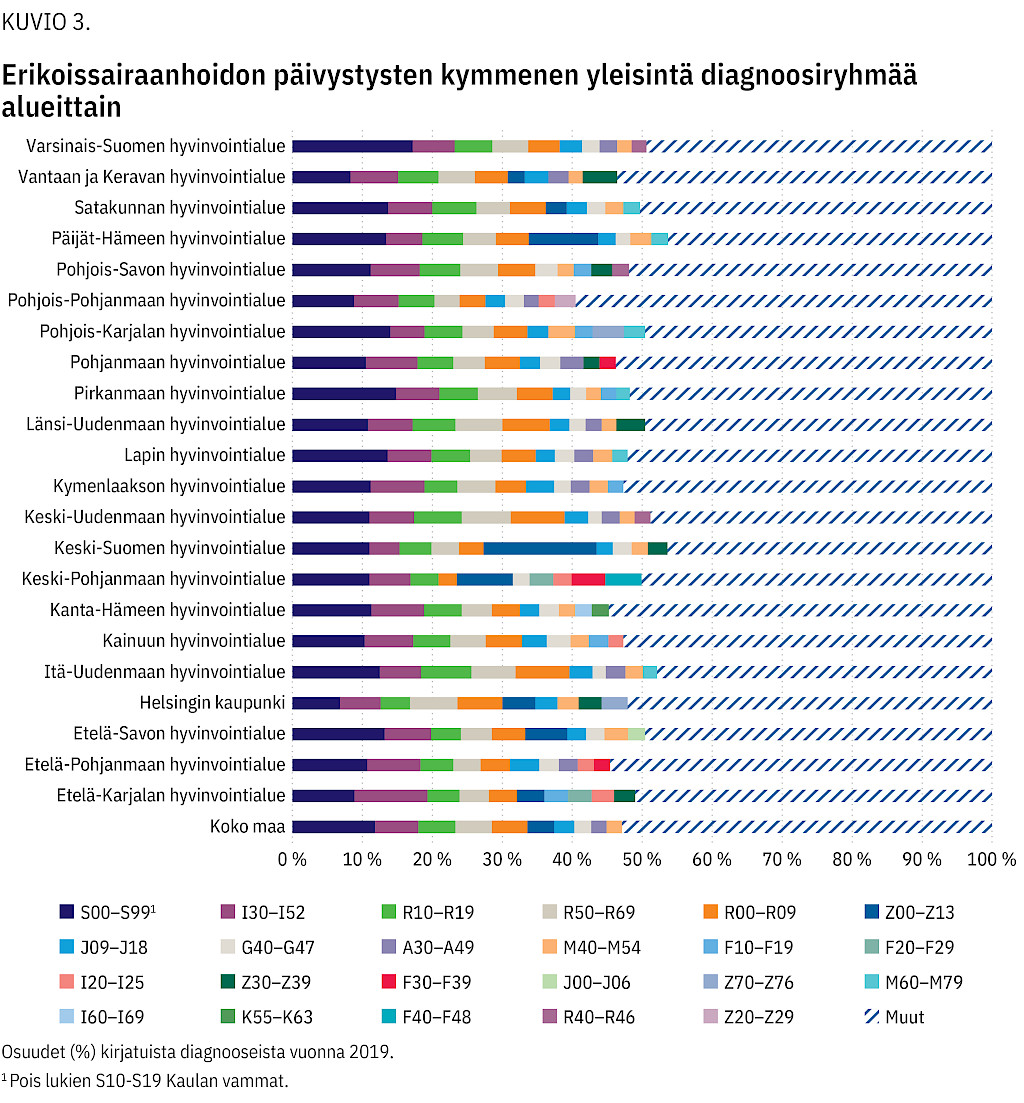
Hyvinvointialueiden yleisimmät käyntisyyt noudattelivat koko maan linjaa. Eniten poikkeavuutta oli Etelä-Karjalassa ja Keski-Pohjanmaalla. Nämä olivat ainoita alueita, joissa skitsofrenia ylsi yleisimpien käyntisyiden joukkoon. Neuroottiset, stressiin liittyvät ja somatoformiset häiriöt olivat 10 yleisimmän diagnoosiryhmän joukossa ainoastaan Keski-Pohjanmaalla. Keski-Pohjanmaan lisäksi myös Etelä-Pohjanmaalla ja Pohjanmaalla mielialahäiriöt olivat 10 yleisimmän diagnoosiryhmän joukossa.
Etelä-Karjalan lisäksi päihteisiin liittyvät käynnit olivat yleisiä Kainuun, Kymenlaakson, Pirkanmaan, Pohjois-Karjalan ja Pohjois-Savon hyvinvointialueilla. Iskeemiset sydänsairaudet olivat yleinen käyntisyy Etelä-Karjalan ja Keski-Pohjanmaan lisäksi Etelä-Pohjanmaalla, Kainuussa ja Pohjois-Pohjanmaalla (kuvio 3).
Päätelmät
Vuonna 2019 yli 80-vuotiaiden väestöön suhteutettu ESH-päivystyskäyntimäärä oli aikuisväestön korkein. Naisilla päivystyskäyttö oli yleisempää kuin miehillä. Vuodesta 2018 päivystyskäyntien määrä kasvoi noin 2,5 %. Yleisimmät käyntisyyt liittyivät tapaturmiin ja muihin sydänsairauksiin.
Tulostemme mukaan 15,6 % ESH-päivystyskäynneillä kirjatuista diagnooseista liittyi epäspesifisiin oirekoodeihin (R10–R19 5,3 %, R50–R69 5,2 %, R00–R09 5,1 %).
Päivystyskäyntejä tehtiin eniten Pohjois-Karjalan (388 / 1 000 hv) ja vähiten Pohjois-Pohjanmaan hyvinvointialueella (151 / 1 000 hv). Käyntisyissä oli eroja hyvinvointialueiden välillä.
ESH-päivystysten käyttö korostui ikääntyneemmällä väestöllä ja nuoremmilla naisilla. Vanhemman väestön suurempi sairastavuus selittää osaltaan suurempia käyntimääriä. Ukkosen ym. tutkimuksessa epäspesifiset käyntisyyt päivystyksessä olivat yleisiä ikääntyneillä (3), minkä taustalla voi olla myös toimintakyvyn laskun aiheuttamaa kotona pärjäämättömyyttä. Päivystys voi olla ainoa paikka, johon vanhus voi hakeutua avun saamiseksi.
Leppäsen ym. tutkimuksessa yleistilan laskun vuoksi päivystykseen tulleista yli 65-vuotiaista potilaista viidenneksellä diagnoosiksi jäi huonovointisuus ja väsymys (R53) tai seniliteetti (R54), ja suurin osa tuotiin päivystykseen virka-aikana (15).
Aikaisemmin on pohdittu, että iäkkäiden päivystyskäyntisyyt ovat usein sekä lääketieteellisiä että sosiaalisia. Onkin esitetty sosiaalihuollon ja terveydenhuollon yhteensovittamista niin, että sosiaalihuollolla olisi riittävä tuki iäkkään terveydentilan selvittämiseksi ilman päivystyskäyntiä (16).
Nuorilla naisilla hedelmällisyyskysymyksiin liittyvät käynnit olivat yleisiä, mikä osittain selittää naisten suurempien käyntimäärien taustaa. Naiset myös raportoivat terveytensä usein huonommaksi kuin miehet (17,18), mikä voi myös olla syynä sukupuolten välisiin eroihin käyntimäärissä.
Päivystyskäyntien määrä kasvoi edelliseen vuoteen verrattuna. Löydöksemme voi selittyä osin väestön ikääntymisellä (3,4) ja osin vältettävissä olevilla päivystyskäynneillä. Kansainvälisen katsausartikkelin mukaan hankaluudet päästä perusterveydenhuoltoon ajavat potilaita päivystyksiin (5) ja ei-kiireellistä hoitoa vaativien päivystyspotilaiden osuuden on arvioitu olevan jopa 32 % (19).
ESH-päivystyksissä kirjatut diagnoosit antavat viitettä siitä, että osa käynneistä olisi mahdollisesti hoidettavissa perusterveydenhuollossa. Ruoansulatuselimistön oireet korostuivat nuorilla ja yleiset oireet ja sairaudenmerkit, verenkierto- ja hengityselinten sekä tajunnan sisältöön, havaitsemiseen, tunnetilaan ja käyttäytymiseen liittyvät oireet ja sairaudenmerkit 80 vuotta täyttäneillä. Selkäsairaudet olivat yleisiä käyntisyitä alle 65-vuotiailla.
Ruotsalaisen tutkimuksen mukaan ensihoidon päivystykseen tuomista potilaista puolet lähetettiin suoraan kotiin ja näistä 37 % ei tarvinnut sairaalan palveluita lainkaan. Yleisin käyntisyy näillä potilailla oli vatsakipu, mutta myös selkäkipu ja epäspesifiset sairaudet korostuivat. Toisaalta moni edellä mainituilla käyntisyillä päivystykseen tulleista otettiin sairaalaan osastolle, mutta nämä potilaat olivat yli 20 vuotta vanhempia kuin kotiin lähetetyt (20).
Norbergin ym. tutkimuksen (21) mukaan jopa 16 % ensihoidon arvioimista potilaista kuuluisi perusterveydenhuollon hoidettaviksi. Potentiaalisesti perusterveydenhuoltoon kuuluvilla potilailla yleisimmät käyntisyyt päivystyksessä olivat pahoinvointi, oksentelu ja ripuli, mikä vastaa löydöstämme ruoansulatuselimistön oireista yleisenä päivystyskäyntien syynä (21).
ESH-päivystysten käyntisyyt eri hyvinvointialueilla noudattelivat koko maan linjaa, mutta alueilta löytyi myös omia erityispiirteitä. Päihdehäiriöt korostuivat muutamilla hyvinvointialueilla, ja mielialahäiriöt nousivat yleisimpien käyntisyiden joukkoon erityisesti Keski-Pohjanmaalla.
Osittain tämä löydös on linjassa eri alueilta julkaistujen sairastavuusindeksien kanssa (22), mutta osittain eroissa heijastuvat myös erilaiset kirjaamisen käytännöt (23).
Suuria puutteita erikoissairaanhoidon päivystysten päädiagnoosien kirjaamiskattavuudessa emme havainneet. Vuonna 2012 ilmestyneen katsausartikkelin päätelmä oli, että erikoissairaanhoidon päädiagnoosit on yleensä erittäin hyvin ilmoitettu Hilmoon, mutta sivudiagnooseissa esiintyy puutteita (24). Diagnoosien kirjauskattavuus ei kuitenkaan anna meille tietoa kirjaamisen käytännöistä, ja tässä voi olla eroavaisuuksia alueiden ja kirjaajien välillä.
Vaikka kuvailevassa analyysissämme ei suoraan tutkittu vältettävissä olevia päivystyskäyntejä, oletamme, että osa erikoissairaanhoidon päivystyskäynneistä voisi olla ehkäistävissä tai paremmin hoidettavissa kiireettömillä vastaanottoajoilla perusterveydenhuollossa.
Pelkästään käyntisyiden ja käyntimäärien perusteella ei kuitenkaan voi arvioida, mitkä päivystyskäynneistä olisivat suoraan vältettävissä. Tarvitaan tarkempaa analyysiä potilaiden hoitopoluista ja esimerkiksi siitä, millaisiin toimenpiteisiin ja seurantakäynteihin käynti päivystyksessä johtaa.
Kirjoittajien ilmoittama käsikirjoitukseen liittyvä rahoitus:
Sosiaali-ja terveydenhuollon integraation tutkimusohjelma, THL/STM
LIITETAULUKKO 1. Erikoissairaanhoidon päivystysten yleisimmät diagnoosiryhmätAnna-Maaria Vähä, Marja-Leena Lamidi, Katja Wikström, Miika Linna: Ei sidonnaisuuksia.
Tiina Laatikainen: Apurahat (THL/STM: hankeapuraha, Strategisen tutkimuksen neuvosto: Impro-tutkimushanke).
Tämä tiedettiin
• Päivystyspalveluiden käyttö on lisääntynyt.
• Ikääntyvän väestön päivystyspalveluiden käyttö on suurempaa.
• Kaikki erikoissairaanhoidon päivystyspotilaat eivät ole akuutin päivystyksellisen hoidon tarpeessa.
Tutkimus opetti
• Päivystyspalveluiden käyttö tulee lisääntymään ikääntymisen seurauksena.
• Hyvinvointialueiden välillä on eroja niin erikoissairaanhoidon päivystysten käyntimäärissä kuin käyntisyissäkin.
• Osa erikoissairaanhoidon päivystysten käynneistä voisi olla hoidettavissa perusterveydenhuollossa.
- 1
- Kyrölä A. Somaattinen erikoissairaanhoito 2021. Terveyden ja hyvinvoinnin laitos, Tilastoraportti 38/2022;1–6.
- 2
- THL. Laatuselosteet: Sairaaloiden toiminta ja tuottavuus. (päivitetty 14.08.2023, siteerattu 13.12.2023). thl.fi/fi/tilastot-ja-data/aineistot-ja-palvelut/tilastojen-laatu-ja-periaatteet/laatuselosteet/sairaaloiden-toiminta-ja-tuottavuus
- 3
- Ukkonen M, Jämsen E, Zeitlin R, Pauniaho SL. Emergency department visits in older patients: A population-based survey. BMC Emerg Med 2019;19:1–8.
- 4
- Albert M, McCaig L, Ashman J. Emergency department visits by persons aged 65 and over: United States, 2009–2010. NCHS Data Brief 2013;130:1–8.
- 5
- Sartini M, Carbone A, Demartini A ym. Overcrowding in emergency department: causes, consequences, and solutions: a narrative review. Healthcare 2022;10:1625
- 6
- Carret MLV, Fassa AG, Domingues MR. Inappropriate use of emergency services: a systematic review of prevalence and associated factors. Cad Saude Publica 2009;25:7–28.
- 7
- Parkinson B, Meacock R, Checkland K, Sutton M. Clarifying the concept of avoidable emergency department attendance. J Health Serv Res Po 2021;26:68.
- 8
- OECD/European Union. Health at a glance: Europe 2022: State of health in the EU cycle. Paris: OECD Publishing. doi.org/10.1787/507433b0-en.
- 9
- Lindner G, Woitok B. Emergency department overcrowding: Analysis and strategies to manage an international phenomenon. Wiener Klinische Wochenschrift 2021;133:229–33.
- 10
- Potilasvakuutuskeskus. Potilasvahinkotietoa 1/2022 – Päivystysten potilasturvallisuus. Päivystysten ja ensihoidon vuosina 2017–2018 sattuneet korvatut potilasvahingot.
- 11
- Wellbeing services counties - Ministry of Social Affairs and Health. (siteerattu 12.1.2023). stm.fi/en/wellbeing-services-counties
- 12
- Hilmo – Sosiaalihuollon ja terveydenhuollon hoitoilmoitus 2018: Määrittelyt ja ohjeistus: Voimassa 1.1.2018 lähtien. Terveyden ja hyvinvoinnin laitos 2017:1–21.
- 13
- Arajärvi M, Häkkinen P, Järvelin J, Mölläri K, Saukkonen S, Väyrynen R. Hilmo – Sosiaali- ja terveydenhuollon hoitoilmoitus 2019: Määrittely ja ohjeistus: Versio 1.0. Terveyden ja hyvinvoinnin laitos 2018:1–12.
- 14
- Kuntien ja hyvinvointialueiden 2022 välinen luokitusavain (Luokitusavain: kunta_1_20220101#hyvinvointialue_1_20220101). Tilastokeskus. (siteerattu 17.5.2023). www.stat.fi/fi/luokitukset/corrmaps/kunta_1_20220101%23hyvinvointialue_1_20220101/
- 15
- Leppänen J, Kerminen H, Jämsen E. Yleistilan lasku iäkkään potilaan päivystyskäynnin syynä. Suom Lääkäril 2019;74:2297–302.
- 16
- Jämsen E, Helin U, Pikkarainen L. Iäkäs potilas päivystyksessä sosiaalisista syistä. Duodecim 2021;137:545–7.
- 17
- OECD/EU. Health at a glance: Europe 2018: State of health in the EU cycle. Paris: OECD Publishing. doi.org/10.1787/health_glance_eur-2018-en.
- 18
- Boerma T, Hosseinpoor AR, Verdes E, Chatterji S. A global assessment of the gender gap in self-reported health with survey data from 59 countries. BMC Public Health 2016;16:1–9.
- 19
- Durand AC, Gentile S, Devictor B ym. ED patients: how nonurgent are they? Systematic review of the emergency medicine literature. Am J Emerg Med 2011;29:333–45.
- 20
- Magnusson C, Ryge H, Scott F, Herlitz J, Axelsson C. Limited need for hospital resources among patients brought to hospital by the emergency medical services. BMC Emerg Med 2021;21:156.
- 21
- Norberg G, Wireklint Sundström B, Christensson L, Nyström M, Herlitz J. Swedish emergency medical services’ identification of potential candidates for primary healthcare: Retrospective patient record study. Scand J Prim Health Care 2015;33:311–7.
- 22
- THL. Sairastavuusindeksi: Hyvinvointialueiden väliset erot ovat selkeät, mutta koko maassa sairastavuus on vähentynyt (26.4.2022). www.sttinfo.fi/tiedote/sairastavuusindeksi-hyvinvointialueiden-valiset-erot-ovat-selkeat-mutta-koko-maassa-sairastavuus-on-vahentynyt?publisherId=69817778&releaseId=69938952
- 23
- Rautiainen E, Leminen A, Linna M ym. Päihdediagnoosien alueellisen esiintyvyyden erot ja hoidon kustannukset. Suom Lääkäril 2022;77:e324. www.laakarilehti.fi/e324
- 24
- Sund R. Quality of the Finnish Hospital Discharge Register: A systematic review. Scand J Public Health 2012;40:505–15. doi.org/101177/1403494812456637
Use of emergency services and reasons for visits in special health care
Background Inappropriate visits can be one of the causes of overcrowding in emergency department (ED). In this study, we examined the utilization and reasons for visits in ED in Finland.
Methods Data were obtained from national Care Register for Health Care and included adult population’s visits with physicians in ED in 2018–2019. The number of visits and diagnoses were analyzed by age group, gender, and wellbeing services counties. Number of visits were presented as number of appointments per 1,000 person years (PY). The reason for the visit were defined according to the main diagnoses.
Results In 2019, incidence of ED visits was 231/1,000 PY. Oldest population (aged >80 years) had twice as much ED visits (594/1,000 PY) compared with those aged 65–79 years (289/1,000). Those aged 25–64 years and those aged 18–24 years has almost equal amount of ED visits (178/1,000 PY and 187/1,000 PY, respectively). Women had higher incidence of visits (247/1,000 PY) than men (214/1,000 PY). Typical diagnosis included injuries and heart diseases. Non-specific symptom diagnoses were frequent.
Conclusion In elderly patients, the incidence of ED visits was high, and nonspecific symptom diagnoses were common. If no changes are made to the health care system, it will increase ED use due to aging.
Anna-Maaria Vähä, Marja-Leena Lamidi, Katja Wikström, Miika Linna, Tiina Laatikainen